Bei der Polymyalgie rheumatica handelt es sich um eine entzündliche und wie der Name schon vermuten lässt, rheumatische Erkrankung. Sie äußert sich durch eine Entzündung von Blutgefäßen, den Arterien, die das Blut vom Herzen in den Körper pumpen.
Inhaltsverzeichnis
- Polymyalgia rheumatica
- Definition
- Leitlinie
- Ursachen
- Laborwerte
- Symptome
- Diagnose
- Verlauf einer Polymyalgia rheumatica
- Behandlung
- Dosierung von Cortison
- Behandlung - Ohne Kortison
- Homöopathische Behandlung der Polymyalgia rheumatica
- Ernährung bei Polymyalgia rheumatica
- Dauer einer Polymyalgia rheumatica
- Prognose
- Heilbarkeit einer Polymyalgia rheumatica
- Wahrscheinlichkeit eines Rückfalls
- Alkohol und Polymyalgia rheumatica - Verträgt sich das?
- Weiterführende Informationen
Polymyalgia rheumatica
Definition
Bei der Polymyalgie rheumatica handelt es sich um eine entzündliche und wie der Name schon vermuten lässt, rheumatische Erkrankung. Sie äußert sich durch eine Entzündung von Blutgefäßen, den Arterien, die das Blut vom Herzen in den Körper pumpen. Sie tritt mit einer Häufigkeit von 50 Betroffenen pro 100.000 Einwohnern auf, somit gar nicht so selten.
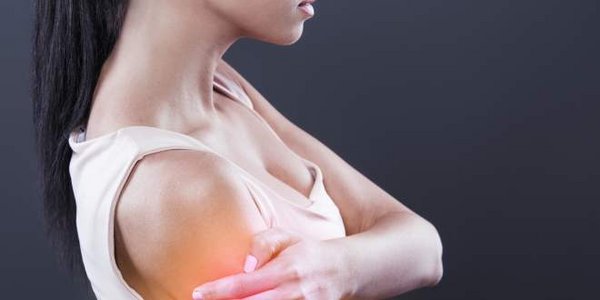
Es kommt hauptsächlich zu Schmerzen der Muskulatur im Bereich des Schulter- und Beckengürtels, da in den meisten Fällen die Hauptschlagader, sowie Arterien der oberen Extremität von der Entzündung betroffen sind. Betroffene sind meist über 60 Jahre alt. Es handelt sich entsprechend um eine Erkrankung des höheren Lebensalters. Frauen sind zwei bis dreimal häufiger betroffen als Männer.
In etwa 50% der Fälle geht die Polymyalgia rheumatica mit einer sogenannten Riesenzellarteriitis einher. Die beiden Krankheiten überlappen sich und sind nicht strikt voneinander trennbar. Bei der Riesenzellarteriitis sind in der Gewebeuntersuchung sogenannte Riesenzellen nachweisbar. Sie tritt in der Regel im Versorgungsgebiet der Halsschlagader (Arteria carotis) auf. Bei circa 20% der Betroffenen einer Polymyalgia rheumatica tritt als Form einer Riesenzellarteriitis eine Arteritis temporalis (Entzündung der Schläfenarterie) auf.
Leitlinie
Die seit 2015 erarbeitete Leitlinie zur Diagnostik und Therapie der Polymyalgia rheumatica beruht auf wissenschaftlichen Studien. Ziel ist es, durch die Anwendung von Leitlinien, das bestmögliche Behandlungsergebnis für den Patienten zu erzielen und die Therapien weltweit zu vereinheitlichen. Leider befindet sich die Leitlinie zur Polymyalgia rheumatica noch in der Ausarbeitung und wird voraussichtlich erst im Jahr 2017 veröffentlicht. Laut bisherigen Äußerungen wird das bisher in Deutschland üblicherweise angewendete Therapieverfahren aber durch die Leitlinie bestätigt werden.
Ursachen
Eine wirkliche Ursache, warum manche Menschen an der Polymyalgia rheumatica erkranken und andere nicht, hat man noch nicht gefunden. Man vermutet, dass Anlagen für die Erkrankung genetisch vererbt werden. Sehr wahrscheinlich wird die Erkrankung durch einen autoimmunen Prozess ausgelöst. Bei einer Autoimmunerkrankung greifen Zellen des Immunsystems fälschlicherweise körpereigene Zellen an.
Laborwerte
Die Polymyalgie ist eine Erkrankung die zu den Vaskulitiden (Erkrankungen die mit Gefäßentzündungen einhergehen) zählt. Bei der Erkrankung kann es zu einer Erhöhung der Entzündungswerte kommen. Hierzu zählen beispielsweise der CRP-Wert, die Leukozytenzahl im Blut und die Blutsenkungsgeschwindigkeit. Die Polymyalgia rheumatica ist jedoch keine Erkrankung die anhand der Laborwerte diagnostiziert wird. Lediglich die Blutsenkungsgeschwindigkeit spielt eine Rolle bei der Diagnosefindung. Eine normale Blutsenkungsgeschwindigkeit schließt jedoch das Vorliegen der Erkrankung nicht aus.
Lesen Sie hier mehr zu dem Thema: Vaskulitis - Wenn sich Blutgefäße entzünden
Symptome
Als führendes Symptom kommt es zu relativ starken Schmerzen im Bereich der Muskulatur der oberen Körperhälfte, sprich vor allem Partien wie die Schulter, der Nacken und auch die Hüfte sind betroffen. Die Symptome stellen sich mit Beginn der Krankheit relativ rasch ein. Typisch für eine rheumatische Erkrankung ist, dass die Schmerzen in der Regel in der Nacht auftreten. Die Schmerzen sind sowohl bei Ruhe, als auch bei Belastung vorhanden.
Morgens besteht dann häufig eine Steifigkeit der betroffenen Partien. Der morgendliche Ablauf im Badezimmer fällt dadurch vielen Patienten schwer. Durch zunehmende Bewegung im Verlaufe des Tages wird die Symptomatik dann besser. Bei manchen Patienten treten auch allgemeine Krankheitssymptome wie Fieber, Appetitlosigkeit, Abgeschlagenheit , Antriebsschwäche, Gewichtsverlust und Nachtschweiß auf. Teilweise können mit der Erkrankung auch starke Depressionen einher gehen.
Kommt es gleichzeitig zu Kopfschmerzen im Bereich der Schläfe und zu Sehstörungen, deutet dies auf eine parallel bestehende Arteritis temporalis hin. Die Arterie kann man dabei häufig verdickt tasten und auch sehen.
Diagnose
Die Polymyalgia rheumatica wird vor allem über eine Blutentnahme diagnostiziert. Im Blut kann man dann feststellen, dass bestimmte Entzündungsparameter (CRP- und BSG-Wert) erhöht sind. Teilweise ist auch die Zahl der weißen Blutkörperchen (Leukozyten) erhöht. Auch wenn bei der Polymyalgia rheumatica die Muskulatur schmerzhaft betroffen ist, ist für die Erkrankung typisch, dass der Laborwert der Creatinkinase (CK), dessen Erhöhung für eine Schädigung der Muskulatur spricht, nicht erhöht ist.
Bei vielen rheumatischen Erkrankungen kann man noch einen sogenannten Rheumafaktor nachweisen, dies ist bei der Polymyalgia rheumatica allerdings nicht der Fall. Neben des Laborbefundes, ist auch die Symptomatik des Patienten wegweisend. Eine gesicherte Diagnose für eine Polymyalgia rheumatica liegt vor, wenn aus der aufgeführten Liste mit folgenden Kriterien mindestens vier Punkte erreicht werden:
- Morgensteifigkeit länger als 45 Minuten (2 Punkte)
- Rheumafaktor und / oder Anti-CCP-Antikörper sind negativ (2 Punkte)
- Schmerzen im Bereich des Beckengürtel oder eine eingeschränkte Beweglichkeit im Hüftgelenk (1 Punkt)
- sonst kein weiteres Gelenk schmerzhaft betroffen (1 Punkt)
- in beiden Schultern zeigen sich per Ultraschall festgestellte entzündliche Veränderungen (1 Punkt)
- sowie mindestens ein Schulter- und Hüftgelenk ist entzündlich betroffen (1 Punkt)
Lesen sie hierzu: Wie erkennt man Rheuma?
Des Weiteren kann bei einem begründeten Krankheitsverdacht ein Therapieversuch gestartet werden. Therapiert wird in der Regel mit sogenannten Glucocorticoiden, wozu auch Kortison gehört. Verbessern sich die Schmerzen durch die Gabe von Kortison, ist die Diagnose auch gesichert.
Verlauf einer Polymyalgia rheumatica
Der Verlauf der Polymyalgia rheumatica hängt davon ab, wie rasch eine Therapie mit Cortison eingeleitet wird. Unbehandelt kann die Erkrankung über Jahre hinweg Beschwerden verursachen. Die Beschwerden können in Schüben auftreten. Es können sich also Krankheitsphasen mit wenig oder gar keinen Symptomen, sowie Krankheitsphasen mit starken Beschwerden abwechseln. Tritt sie gemeinsam mit einer Arteriitis temporalis auf, besteht unbehandelt das Risiko einer Erblindung. Nach Beginn der medikamentösen Behandlung treten die Symptome in der Regel bereits nach wenigen Tagen deutlich in den Hintergrund. Nicht zu vergessen sind jedoch die Nebenwirkungen die im Rahmen der Cortison-Therapie auftreten können. Auch wenn diese Therapie sehr wirkungsvoll ist, kann es unter einer Cortison-Therapie zu zahlreichen unerwünschten Wirkungen wie Osteoporose, Entwicklung von Dehnungsstreifen, Entwicklung eines grauen oder grünen Stars, eines Diabetes mellitus, Fettverteilungsstörungen mit Bildung eines Vollmondgesichts oder Stiernackens und Immunschwäche kommen.
Behandlung
Die Therapie erfolgt wie bereits angesprochen mit der Gabe von Glucocorticoiden (Kortison). Ihre Wirkung beruht vor allem auf einem antientzündlichen Effekt, wodurch die Schmerzen reduziert werden. Kortison wirkt sehr schnell, sodass sich die Schmerzen meist schon innerhalb von Stunden bis maximal Tagen bessern. Bessert sich die Symptomatik im Verlaufe der Therapie, kann die Dosis des Kortisonpräparates Schritt für Schritt reduziert werden, sodass man eine Dosis erreicht, bei der es kaum zu Nebenwirkungen kommen sollte. Die Dosis darf auf keinen Fall zu schnell gesenkt werden, da die Entzündungszeichen sowie die Schmerzen dann direkt wieder zunehmen.
Schlägt die Therapie allerdings nicht direkt an oder lässt in ihrer Wirkung nach, muss die Dosis wieder erhöht werden. Die Therapie mit Kortison sollte über einen Zeitraum von zwei Jahren erfolgen. Durch die lange Therapie soll das Risiko einer Rückentwicklung der Krankheit reduziert werden. Früher wurde die Erkrankung mit wesentlich höheren Kortisondosen therapiert, sodass die Erkrankung zwar erfolgreich austherapiert wurde, die Betroffenen dann aber unter Folgen der Kortisontherapie litten. Durch die Nebenwirkungen kam es häufig zur Entwicklung einer Osteoporose. Dies tritt heute durch die reduzierte Dosis in der Regel nicht mehr auf.
Zur Vorbeugung bekommen typischerweise alle Patienten standardmäßig zur Prophylaxe Calcium- und/oder Vitamin D-Präparate parallel zur Cortison-Therapie verordnet. Wirkt die Therapie nicht ausreichend kann unterstützend Methotrexat hinzugezogen werden, damit die Dosis von Kortison nicht übermäßig gesteigert werden muss. Methotrexat unterdrückt das Immunsystem, was aufgrund der vermutlich autoimmunen Komponente der Erkrankung zu einer Verbesserung der Symptomatik führt.
Dosierung von Cortison
Je nachdem ob es sich um eine reine Polymyalgia rheumatica oder eine Kombination aus Polymyalgie und Arteriitis temporalis (auch als Riesenzellarteriitis oder Morbus Horton bezeichnet) handelt, unterscheidet sich die Dosis der Cortison-Therapie. Liegt zusätzlich eine Arteriitis temporalis vor so wird in der Regel eine hohe Dosis von 100 mg Cortison pro Tag empfohlen. Dies liegt daran, dass bei einer Arteriitis temporalis das Risiko einer Erblindung besteht. Eine solche Cortison-Stoßtherapie in hoher Dosis soll dies vermeiden.
Lesen Sie hier mehr zu dem Thema: Riesenzellarteriitis
Bei einer reinen Polymyalgia rheumatica reicht in der Regel eine Anfangsdosis von 20-30 mg Cortison pro Tag. Sie wird morgens eingenommen, da hier der Cortisolspiegel des Körpers am höchsten und die Einnahme somit am physiologischsten ist. Die Cortison-Therapie muss meist über einen längeren Zeitraum fortgeführt werden. Ziel ist es jedoch, die Dosis im Verlauf langsam zu reduzieren. Bei einer Polymyalgie mit Arteriitis erfolgt die Dosissenkung auf 20-30 mg pro Tag nach frühestens zwei Monaten. Liegt eine reine Polymyalgia rheumatica vor, so kann die Dosis in der Regel ebenfalls nach etwa zwei Monaten gesenkt werden, beispielsweise auf 10-15 mg pro Tag. Es erfolgt anschließend die weitere stufenweise Dosisreduktion. Nach etwa 6-9 Monaten kann die Dosis bis unter 7,5 mg pro Tag reduziert werden. Dies ist die Schwellendosis unter der es bei einer längerfristigen Cortison-Therapie zu weniger gravierenden Nebenwirkungen kommen soll. Ein vollständiges Ausschleichen (also eine weitere Dosisreduktion bis zum vollständigen Absetzen der Therapie) wird in der Regel frühestens nach zwei Jahren versucht.
Behandlung - Ohne Kortison
Die Therapie mit Kortison ist definitiv die beste Therapie, die es für die Polymyalgia rheumatica gibt. Trotzdem können sich viele Patienten aufgrund der Nebenwirkungen nicht mit einer langen Kortisontherapie anfreunden. Leider gibt es keine vernünftige oder auch nur ansatzweise vergleichbare Alternative zur Therapie mit Kortison, sodass eine Therapie mit Kortison eigentlich unumgänglich ist.
Eine, zwar nicht cortison-freie, Alternative ist, noch zusätzlich mit Immunsuppressiva wie Methotrexat zu behandeln, sodass schon von Beginn an mit einer niedrigeren Kortisontherapie gefahren werden kann. Gerade in der Anfangsphase kommt man an einer Kortisontherapie leider nicht vorbei.
Homöopathische Behandlung der Polymyalgia rheumatica
Es gibt viele homöopathische Mittel die zur Behandlung einer Polymyalgia rheumatica eingesetzt werden können. An erster Stelle steht hier Traumeel®, ein Stoff der entzündungshemmend wirken soll. Auch Aesculus-Heel-Tropfen, Hamamelis-Homaccord Tropfen oder Arteria-Heel Tropfen können Anwendung finden. Die Wirkung homöopathischer Stoffe ist jedoch wissenschaftlich nicht erwiesen. Gerade wenn es sich um eine Polymyalgie mit zusätzlicher Arteriitis temporalis handelt, kann es unbehandelt zu gefährlichen Verläufen kommen, da hier das Augenlicht akut gefährdet sein kann. Hier sollte in jedem Fall zeitnah ein Arzt der herkömmlichen Schulmedizin aufgesucht werden. Die einzige bisher nachweisbar wirksame Therapie bei einer Polymyalgie ist eine Cortison-Therapie.
Ernährung bei Polymyalgia rheumatica
Bei der Polymyalgia rheumatica handelt es sich um eine Vaskulitis, also eine entzündliche Erkrankung der Gefäße. Die Ernährung spielt bei der Erkrankung keine allzu wesentliche Rolle. Aufgrund der oftmals über längere Zeit notwendigen Behandlung mit Cortison-Präparaten kann es jedoch sinnvoll sein, bestimmte Zusatzpräparate einzunehmen. Cortison hat im Rahmen einer Langzeittherapie zahlreiche mögliche Nebenwirkungen. Eine davon ist die Schwächung der Knochenstruktur mit der daraus resultierenden Entwicklung einer Osteoporose. Um dem möglichst wirkungsvoll entgegenwirken zu können, kann es sinnvoll sein regelmäßig Vitamin D und Calcium-Präparate einzunehmen. Diese wirken der Schwächung der Knochenstruktur entgegen, da sie aktiv am Knochenaufbau beteiligt sind.
Lesen Sie hier mehr zu den Themen: Osteoporose, Vitamin D, Calcium carbonicum
Dauer einer Polymyalgia rheumatica
Wie bereits oben erwähnt hängt die Dauer der Krankheitsepisode davon ab, wie rasch eine medikamentöse Therapie mit Cortison begonnen wird. Unbehandelt kann sie sich über Jahre hinziehen. Nach Beginn der Cortison-Therapie verschwinden die Symptome meist innerhalb weniger Tage.
Prognose
Die Prognose der Polymyalgia rheumatica ist relativ gut. In den meisten Fällen reicht eine niedrig dosierte Kortisontherapie über mindestens ein Jahr aus, um die Entzündung in den Griff zu bekommen. Die Therapie wird dann aber noch über ein weiteres Jahr fortgesetzt, um ein Rezidiv zu vermeiden.
Allerdings kann es auch nach einem Abklingen der Erkrankung zu einem Wiederauftreten kommen, dies kann man nie ausschließen, denn durch die Therapie verschwindet die zugrunde liegende Entzündung nicht gänzlich, sondern wird nur unterdrückt. Frühestens nach zwei Jahren sollte man versuchen die Medikamente abzusetzen und beobachten, ob die Symptome wieder auftreten und die Therapie entsprechend fortgeführt werden muss.
Heilbarkeit einer Polymyalgia rheumatica
Eine Polymyalgie kann mit einer Cortison-Stoßtherapie sehr gut behandelt werden. Das heißt, dass durch eine längerfristige medikamentöse Therapie die Symptome unterbunden werden. Bei vielen Patienten treten die Symptome danach nicht mehr auf. Es gibt jedoch auch Rezidive, also ein Wiederauftreten der Erkrankung nach erfolgreicher Behandlung.
Wahrscheinlichkeit eines Rückfalls
Nach erfolgreicher Behandlung der Erkrankung kann es in einigen Fällen zu einem Rückfall, also einem Wiederauftreten der Beschwerden, kommen. Man spricht dann von einem Rezidiv. Wie hoch die Rezidivrate genau ist, ist nicht klar. Generell gilt, dass viele Patienten auf die Cortison-Therapie sehr gut ansprechen und keinen Rückfall erleiden.
Alkohol und Polymyalgia rheumatica - Verträgt sich das?
Generell besteht kein wissenschaftlicher Nachweis dafür, dass Alkohol die Beschwerden bei einer Polymyalgia rheumatica verstärkt. Es gibt jedoch Betroffene die berichten, dass nach Alkoholgenuss die Schmerzen zunehmen. Außerdem ist zu bedenken, dass zur Behandlung der Erkrankung eine Cortison-Therapie notwendig ist. Bei der Kombination aus Cortison und Alkohol sollte Vorsicht walten. Das bedeutet nicht, dass ein völliger Alkoholverzicht vonnöten ist, der Konsum sollte aber deutlich eingeschränkt werden.
Lesen Sie hier mehr zu dem Thema: Cortison und Alkohol - verträgt sich das?
Weiterführende Informationen
Hier finden Sie weitere Informationen:
Alle Themen, die zum Bereich Innere Medizin veröffentlicht wurden, finden Sie unter:


