Das Erysipel ist eine häufige, akute Entzündung in den Lymphspalten der Haut und breitet sich über die Lymphgefäße aus. Verursacht wird es durch Bakterien, welche häufig über kleine Verletzungen, wie Risse, in die Haut eintreten.
Erysipel

Ursachen
Ein Erysipel wird durch Bakterien hervorgerufen. Diese Bakterien heißen Streptokokken.
Der sogenannte Strepptokokkus pyogenes ist der häufigste Erreger. Selten können auch Staphylokokken (Staphylokokkus aureus = Staph. aureus) die Auslöser sein. Staph. aureus ist ein physiologisch auf der Haut vorkommender Keim. Er kommt also ganz natürlich und bei jedem Menschen beispielsweise in der Achselhöhle, der Stirn-Haar-Grenze oder im Nasenvorhof vor.
Das Erysipel kommt gehäuft bei immunschwachen Patienten vor, also besonders älteren und erkrankten Menschen sowie Menschen mit einer Immunschwäche (z.B. HIV-Infektion).
Symptome
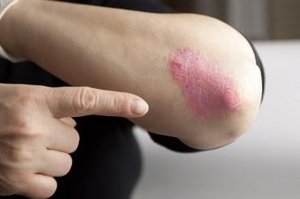
An der Eintrittspforte kommt es zu einer Schwellung, die rot ist und brennt. In der Regel ist diese Stelle auch überwärmt.
Diese Veränderungen der Haut sind immer scharf begrenzt und können auch mit einer Bläschenbildung einhergehen. Die Haut ist gespannt und glänzt. Neben den örtlich begrenzten Schmerzen kann auch ein Juckreiz bestehen.
Innerhalb von Stunden dehnt sich die Entzündung entlang der Lymphgefäße aus (flammenartig und unregelmäßig). Die Abheilung beginnt von zentral.
Meist tritt diese Erkrankung am Unterschenkel auf. Im Falle eines Gesichtbefalls, wo das Bindegewebe lockerer ist, kann eine eher diffuse Rötung und Schwellung ausgemacht werden. Die scharfe Begrenzung wie am Unterschenkel fehlt also.
Mit dem Beginn des Erysipels (Wundrose) oder manchmal auch davor kommt es zu Allgemeinsymptomen wie Fieber, Schüttelfrost und Übelkeit.
Eventuell sind noch kleine Verletzungen, welche als Eintrittspforte gedient haben könnten, erkennbar.
Lokalisierung eines Erysipels
Erysipel im Gesicht
Neben der häufigsten Lokalisation eines Erysipels an den Beinen, kommt diese bakterielle Hautinfektion oft auch im Gesicht vor und wird dann als Gesichtsrose bezeichnet (Achtung: Verwechslungsgefahr mit einer Herpes-Zoster-Infektion im Gesicht, die ebenfalls oft als Gesichtsrose bezeichnet wird).
Die Ursache und der Mechanismus der Erysipelentstehungen im Gesicht sind die gleichen, wie die an den Beinen. Als Eintrittspforte finden sich hierbei häufig Bagatellverletzungen im Bereich der Nase oder des Mundes (z.B. kleine Risse im Bereich der Nasenlöcher oder Mundwinkel), kleine Schnittverletzungen der Gesichtshaut (z. B. durch Rasuren) oder eröffnete Pickel.
Die Symptome (hochrotes, begrenztes, schuppiges Hautareal, Entzündungszeichen, Fieber, Schmerzen, evtl. Blasenbildug etc.) sind die gleichen wie bei allen anderen Erysipellokalisationen, die Lymphknoten, die bei einem Erysipel im Gesicht betroffen und geschwollen sein können, befinden sich hierbei meist im Bereich des Halses, des Unterkiefers oder des Ohres.
Ein unverzüglicher, antibiotischer Theapiebeginn ist im Falle eines Erysipels im Gesicht jedoch noch wichtiger, als bei anderen betroffenen Körperstellen, da hierbei lebensbedrohliche Komplikationen gefürchtet sind. Hierzu gehören zum Beispiel die Mitbeteiligung der Augenhöhle und der dadurch bedingten Gefährdung der Augenfunktion, ein Blutgerinnsel in den Hirnvenen (Sinusvenenthrombose) oder eine Entzündung der Hirnhäute und damit eine übertretende Infektion in das Gehirn.
Erysipel am Ohr
Bei einem Erysipel am Ohr sind vor allem die Haut und das Unterhautgewebe der Ohrmuschel betroffen, wobei sich die Entzündung auch auf das Ohrläppchen und die unmittelbar an das Ohr angrenzende Gesichtshaut ausdehnen kann.
Die Ursache für das Erysipel ist auch hierbei das Eindringen von Bakterien (Streptokokken der Gruppe A) durch kleine Hautdefekte des Ohres, wobei die Leitsymptome starke Rötung, Erwärmung, Schmerzhaftigkeit und Schwellung der Ohrmuschel mit begleitendem Fieber, evtl. Lymphknotenschwellungen in der Ohrregion und einem allgemeinen Krankheitsgefühl sind.
Wichtig ist die Untersuchung des äußeren Gehörgangs und des Mittelohrs im Rahmen der Diagnostik, um rechtzeitig eine weitere Ausbreitung der Entzündung festzustellen.
Neben einer Mitinfektion des Mittel- und/oder des Innenohrs, weisen Erysipele des Ohres die gleichen lebensbedrohlichen Komplikationsmöglichkeiten auf, wie Gesichtserysipele (Hirnhautentzündung, Hirnvenenthrombose, Entzündung der Augenhöhle). Somit gilt auch hier, dass ein sofortiges Einleiten einer adäquaten Antibiotikatherapie unabdingbar ist.
Komplikationen eines Erysipels
Bei besonders schweren Krankheitsverläufen kann es zu Blasenbildung innerhalb des betroffenen Bereichs kommen. Dieses nennt man medizinisch bullöses Erysipel ( bulla = Blase). Liegen Einblutungen vor, so nennt man die Erkrankung hämorrhagisches Erysipel (Häm = roter Blutfarbstoff). Als schwerste Form wird das gangränisierende Erysipel bezeichnet (Gangrän = durch Bakterien hervorgerufene Krankheit, die einzelne Körperteile „verfaulen“ lässt).
Eine weitere Komplikation ist die Rezidivneigung, d.h. es kommt immer wieder zu einem Erysipel. Oft entstehen die Rezidive auch an der selben Stelle. Durch die Rezidive kann es zu Verklebungen der Lymphbahnen, und dadurch zu einem Lymphödeme, kommen. Als Lymphödeme bezeichnet man die Schwellung, die hervorgerufen wird durch den Übertritt von Lymphflüssigkeit in das umliegende Gewebe.
Das Thema könnte Sie auch interessieren: Gangrän
Diagnose
Zur Diagnosestellung des Erysipel werden vor allem die Symptome und das Erscheinungsbild der Krankheit hinzugezogen. Die typische Kombination von Schwellung, Rötung, Erwärmung und scharfer Begrenzung an den oben beschriebenen Prädilektionsstellen (vor allem Unterschenkel) lässt kaum eine andere Diagnose zu.
Auch bestimmte Laborwerte können hilfreich sein. Meist sind die Leukozyten (weiße Blutkörperchen) erhöht, die BSG (Blutkörperchensenkungsgeschwindigkeit) und das CRP (C-reaktive Protein, CRP-Wert) verlängert. Alle drei sind Anzeichen einer Entzündung. Allerdings sind die Werte auch sehr unspezifisch. Sie sind auch bei andersartigen Entzündungen erhöht (z.B. Blinddarmentzündung oder auch grippale Infekte).
Hat man den Verdacht eines Erysipels sollte man die Suche nach der Eintrittspforte nicht außer Acht lassen.
Behandlung
Wenn die ersten Anzeichen für ein Erysipel auftreten, sollte möglichst rasch eine adäquate Therapie eingeleitet werden, um schwerwiegende Komplikationen (wie Lymphstau, Venenentzündung, Blutvergiftung, Nierenentzündung etc.) im Verlauf zu vermeiden.
Die Therapie, auf die in der Regel jeder behandelnde Arzt als erstes zurückgreift – das sogenannte Mittel der Wahl – ist die Gabe von Antibiotika in hoher Dosis. Hierbei handelt es sich um ein Antibiotikum aus der Gruppe der Penicilline oder Cephalosporine, das, je nach Schweregrad der Erkrankung, entweder über die Vene (i. v.; dann meistens stationär im Krankenhaus) oder als Tablette (oral; als ambulante Therapie beim Hausarzt) gegeben wird. Da es sich in den meisten Fällen um Streptokokken der Gruppe A handelt (Streptokokkus pyogenes) und diese im Normalfall gegenüber Penicillin empfindlich reagieren, sollte es durch die Gabe dieses Antibiotikums zur Eindämmung und Bekämpfung des Erysipels kommen. Liegt bei dem Patienten eine Allergie gegen Penicilline vor oder sollte in Ausnahmefällen doch eine Resistenz gegen Penicillin bei den verursachenden Bakterien bestehen, wird dann auf Erythromycin oder Clindamycin zurückgegriffen. Besteht der Verdacht, dass zusätzlich zu dem klassischen Erysipel-Bakterium noch andere Erreger mit an der Infektion beteiligt sind (Mischinfektion, z.B. mit Staphylokokkus aureus), wird eher auf ein Cephalosporin zurückgegriffen. Das Antibiotikum sollte ca. 10-14 Tage lang eingenommen bzw. über die Vene gegeben werden, auch wenn es bereits schon nach wenigen Tagen zu einer deutlichen Besserung der Symptome kommt.
Zusätzlich zu der Antibiotikatherapie können schmerzstillende und fiebersenkende Mittel (wie Ibuprofen, Paracetamol) gegeben werden, um begleitende Symptome des Erysipels zu lindern. Zudem sollte die vom Erysipel betroffene Körperpartie so wenig wie möglich bewegt werden, sodass in den meisten Fällen sogar Bettruhe verordnet wird. Auch das Anlegen einer Schiene und das Hochlagern können sinnvoll sein, wenn das Erysipel an einem Arm oder Bein auftritt. Zudem wirkt eine Kühlung der erkrankten Stelle zusätzlich schmerzstillend und nimmt die Schwellung.
Da durch die Ruhigstellung bzw. die Bettruhe das Risiko für die Entstehung eines Blutgerinnsels (Thrombose) in den Venen steigt, ist gegebenenfalls von vornherein eine Thrombose-Prophylaxe erforderlich (Gabe eines blutverdünnenden, gerinnungshemmenden Mittels). Auch das Anlegen von Kompressionsstrümpfen bzw. eines Kompressionsverbandes nach erster Abschwellung der betroffenen Körperstelle kann ein erneutes Ansammeln von Flüssigkeit im Gewebe verhindern und den Blutrückstrom in den Venen fördern. Wichtig ist neben der Akutbehandlung auch die Suche nach der Eintrittspforte für die Erysipel-Erreger (Hautverletzungen), die möglichst schnell zum Abheilen gebracht werden sollten.
Verlauf
Bei Menschen mit gestärktem Immunsystem und der entsprechenden Antibiotikabehandlung, heilt das Erysipel in der Regel gut ab.
Dennoch muss das Erysipel / Wundrose immer ernst genommen werden, da es schnell zu Komplikationen kommen an. Es besteht dann die Gefahr der Venenentzündung, oder gar der Blutvergiftung (Sepsis).
Wenn sich die Bakterien in die Tiefe ausbreiten, kann es zu einer lebensgefährlichen Phlegmone kommen. Eine Phlegmone ist eine Entzündung der tiefen Hautschichten, die sich über Muskeln und Sehnen ausbreiten kann.
Ist ein Erysipel ansteckend?
In der Regel ist eine bestehende Erysipel-Infektion für andere Menschen mit einer intakten Haut und einen gut funktionierenden Immunsystem nicht ansteckend. Die verursachenden Bakterien können bei den meisten Menschen auf der Haut oder den Schleimhäuten nachgewiesen werden, ohne dass sie dort zu Schwierigkeiten führen.
Gefährlich wird es immer nur dann, wenn die Bakterien durch einen Haut- bzw. Schleimhautdefekt in den Körper eindringen können und dort das Immunsystem mit einer Infektion herausfordern. Dies kann sich insbesondere dann ereignen, wenn die physiologische Hautbarriere (z.B. durch Hautrisse, Hautschnitte, Hauterkrankungen etc.) zerstört ist und sich eine Eintrittspforte bildet. Ist dies der Fall, ist das Immunsystem bei Gesunden jedoch meist immer noch in der Lage, die Erregerausbreitung und damit auch die Infektion zu bekämpfen. Liegt aus verschiedenen Gründen aber eine abgeschwächte Abwehrlage des Körpers vor, lässt sich die Entstehung eines Erysipels dann jedoch nicht mehr verhindern.
Ansteckend kann ein Erysipel also immer nur dann sein, wenn es zu einer Bakterienübertragung aus dem Wundgebiet des Patienten auf bestehende Hautdefekte einer anderen immungeschwächten Person kommt.
Leitlinie bei einem Erysipel
Der Leitlinie der Deutschen Dermatologischen Gesellschaft (DDG) in Bezug auf Streptokokkeninfektionen von Haut und Schleimhäuten zu folge, handelt es sich bei einem Erysipel um eine invasive Erregerinfektion, die im Jahr 100 von 100.000 Einwohner betrifft und vorzugsweise an den Beinen oder im Gesicht vorkommt.
Die Diagnose eines Erysipels wird in der Regel klinisch gestellt, es sollte stets nach einer Eintrittspforte (Hautdefekte) und Risikofaktoren (Venenschwäche, Diabetes mellitus etc.) gesucht werden sowie eine Erregerbestimmung mittels eines Abstrichs von der betroffenen Stelle erfolgen, um die passende Antibiotikatherapie beginnen zu können.
Als Mittel der ersten Wahl bei einer reinen Streptokokken-Infektion gilt dann die Gabe von Penicillin G oder V, sollte jedoch der Verdacht auf eine zusätzliche Infektion mit einem weiteren Bakterium (i.d.R. Staphylococcus aureus) bestehen, muss hingegen entweder auf ein Cephalosporin der 1. Generation oder ein Betalactam-Antibiotikum mit Beta-Lactamase-Hemmer (Amoxicillin + Clavulansäure) zurückgegriffen werden. Bei Penicillinallergie gilt die Anwendung von Erythromycin oder Clindamycin. Liegt eine schwere Erstinfektion vor, wird die Antibiotikatherapie in der Regel zunächst damit begonnen, das Antibiotikum über die Vene zu verabreichen, meist kann aber bei Symptombesserung nach 2-3 Tagen auf eine Tablettengabe umgestellt werden.
Insgesamt sieht die Leitlinie für die Behandlung eines Erysipels eine Gesamt-Antibiotikagabe von 10-14 Tagen vor, die mit weiterer symptomatischer Therapie (Bettruhe, Hochlagern, Kühlen, Blutgerinnungshemmung etc.) unterstützt werden kann.
Prognose
Die Prognose eines Erysipels kann sehr gut sein, unter der Voraussetzung, dass eine adäquate Behandlung vorgenommen wird!
Ohne Behandlung hat die Erkrankung eine starke Ausdehnungstendenz und kann septische Verläufe im schlimmsten Falle mit Todesfolge auslösen.
In der Zukunft zeigt das Erysipel eine Wiederholungstendenz, gerade wenn andere Erkrankungen vorliegen, die das Erysipel begünstigen.
Vorbeugung
Wichtig ist, dass Menschen die gefährdet sind an einem Erysipel zu erkranken, sich gut davor schützen.
Besonders gefährdet sind Menschen mit geschwächter Abwehr. Hierzu zählen beispielsweise alte Menschen, Diabetiker, aber auch Patienten, die an Durchblutungsstörungen leiden. Die Haut sollte sorgfältig gepflegt werden. So wird sie vor Verletzungen, wie kleinen Hautrissen, geschützt.
Verwandte Themen
Weiterführende Themen, die für Sie interessant sein könnten: