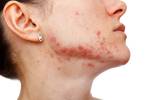
Der Begriff der aktinischen Keratose beschreibt eine therapiebedürftige Krebsvorstufe (Präkanzerose) der Haut, die durch chronische Exposition gegenüber Sonnenlicht (UV-Licht) ausgelöst wird. Es handelt sich dabei um die Vermehrung (Proliferation) atypischer Hautzellen (Keratinozyten) im Bereich zwischen der Lederhaut (Dermis) und der Oberhaut (Epidermis), die sich als Verhornungsstörung äußert
Inhaltsverzeichnis
- Häufigkeit
- Ursachen
- Grade der Aktinischen Keratose
- Grad 1
- Grad 2
- Grad 3
- Frühstadium/Anfangsstadium der Aktinischen Keratose
- Symptome
- Pädilektionsstellen
- Aktinische Keratose der Nase
- Aktinische Keratose an der Lippe
- Aktinische Keratose auf der Kopfhaut
- Diagnose
- Therapie
- Vereisen
- Therapie mit einer Salbe?
- Ist die Therapie eine Kassenleistung?
- Homöopathische Therapie
- Prognose
- Prophylaxe
- Verwandte Themen
Häufigkeit
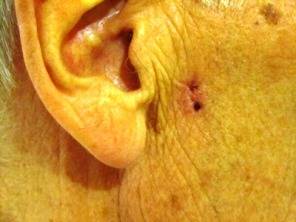
Ein deutlich erhöhtes Risiko eine aktinische Keratose zu bekommen, haben hellhäutige, blauäugige Menschen (Menschen mit dem Hauttyp I und II) mit einer dauerhaft hohen Sonnenexposition.
Dunkel pigmentierte Menschen haben dagegen kaum ein Risiko eine aktinische Keratose zu entwickeln. Männer sind von der Erkrankung häufiger betroffen als Frauen.
Berufsgruppen wie Seeleute, Straßen-, Bau- und Landarbeiter sind wegen der zeitlich langen Sonnenexposition besonders anfällig. Laut einer amerikanischen Studie beträgt die relative Häufigkeit von Krankheitsfällen (Prävalenz) der über 20-jährigen 11 % und 25 % bei den über 30-jährigen. In einer britischen Studie konnte ein Risiko von 15 % für die über 40-jährigen festgestellt werden. In Deutschland sind bis zu 10 Millionen Menschen von der aktinischen Keratose betroffen. In Australien dagegen beträgt die Prävalenz der über 40-jährigen sogar 45%.
Zudem steigt die Anzahl der Neuerkrankungen (Inzidenz) in Europa in den vergangenen Jahrzehnten deutlich aufgrund der zunehmenden Reisefrequenz in Länder mit höherer UV-Strahlenbelastung und der freizeitbedingten längeren Sonnenexposition, sowie einer höheren umweltbedingten UV-Strahlung. Demzufolge ist auch der Begriff der senilen Keratose etwas veraltet, da heutzutage auch viele junge Menschen erkranken, die sich zum Beispiel zu lange in der Sonne aufhalten oder ins Solarium gehen.
Ein deutlich erhöhtes Erkrankungsrisiko haben zudem Menschen die einer dauerhaften Unterdrückung des Immunsystems (Immunsuppression) ausgesetzt sind, wie es zum Beispiel nach einer Organtransplantation der Fall ist. Aber auch Erkrankungen wie Albinismus, Rothmund-Thomson-Syndrom, Cockayne-Syndrom. Xeroderma pigmentosum und Bloom-Syndrom stellen eine genetische Anlage (Prädisposition) zur Ausbildung von aktinischen Keratosen dar.
Ursachen

Durch UVB-Strahlen verursachte dauerhafte Veränderungen (Mutationen) entwickeln sich nach 10 bis 20 Jahren auf der chronisch lichtexponierten Haut Zellklone abnormaler (atypischer) Zellen, die unwiderrufliche Schäden ihrer DNA (Erbgut) aufweisen. Diese veränderten Zellen durchsetzen langsam die normale Oberhaut und führen zum Verlust der ordnungsgemäßen Schichtung der Haut und zu Verhornungsstörungen. Das eigentliche Reparatursystem der Haut kann bei dauerhafter Sonnenstrahlung beziehungsweise hoher UV-Bestrahlung die Bildung der krankhaft veränderten Hautzellen nicht verhindern.
Betroffen von diesen Mutationen sind das sogenannte Telomerasegen sowie das Tumorsuppressorgen TP53. Diese Gene sind Proteine die den Zellzyklus kontrollieren oder den Zelltod von atypischen Zellen (Apoptose) auslösen. Wird deren Funktion durch Veränderungen des Erbguts (Mutationen) ausgeschaltet, können sich die bösartig veränderten Zellen ausbilden. Des Weiteren können sich die Veränderungen auch in das Gewebe unterhalb der Oberhaut, in die Lederhaut (Dermis) ausbreiten. Wird die Basalmembran zwischen Ober- und Lederhaut durchbrochen, spricht man von einem eindringenden Tumor, einem invasiven Plattenepithelkarzinom, das sich bei 5-10 % der Patienten entwickelt. Somit stellt die aktinische Keratose ein Krebsanfangsstadium (Carcinoma in situ) dar.
Doch nicht nur die UVB-Strahlen der Sonne mit 280-320nm Länge können eine aktinische Keratose auslösen. Auch Formen elektromagnetischer Strahlung wie UVA-Licht, wie es zum Beispiel in der Therapie der Schuppenflechte verwendet wird, ionisierende Strahlung oder auch Infrarotstrahlung können die Erkrankung auslösen.
Grade der Aktinischen Keratose
Die aktinische Keratose kann in verschiedene Grade und Typen unterteilt werden. Die Gradeinteilung nach Olsen teilt die aktinische Keratose hinsichtlich ihres klinischen Erscheinungsbildes ein. Das bedeutet, dass das Aussehen sowie die Beschaffenheit der Hautveränderungen als Einteilungskriterien herangezogen werden. Es existieren drei Grade nach Olsen, die in eigenen Abschnitten (s.u.) näher erläutert werden. Eine weitere Einteilung stellt die Differenzierung histologischer Subtypen dar. Diese Einteilung unterscheidet aktinische Keratosen hinsichtlich ihrer feingeweblichen Eigenschaften. Für diese Einteilung muss eine Hautprobe unter dem Mikroskop untersucht werden. Es existieren 6 histologische Subtypen.
Grad 1
Aktinische Keratosen werden in dem Stadium, in dem sie zum frühesten Zeitpunkt sichtbar werden, in den Grad 1 nach Olsen eingeteilt. Es handelt sich um leichte aktinische Keratosen. Ihr Aussehen ist schwach rötlich und fleckig. Meist sind sie besser als knotige Strukturen tastbar. Man sieht einzelne oder wenige unzusammenhängende Hautveränderungen, die unscharf begrenzt sind. Bei einer Größe von nur wenigen Millimetern werden sie oft übersehen.
Grad 2
Bei einer mittelschweren aktinischen Keratose spricht man von einem Grad 2 nach Olsen. Das Erscheinungsbild dieses Stadiums ist deutlicher und leichter erkennbar als bei einem Grad 1 nach Olsen. Es sind weißliche oder rötliche Verfärbungen der Haut zu sehen, die schuppen können. Das kommt durch eine übermäßige Verhornung (Hyperkeratose) zustande. Die Haut fühlt sich rau an und knotige Verhärtungen sind möglicherweise tastbar. Auch eine bräunliche Verfärbung der Hautstellen sind möglich. Meist sind mehrere Stellen der sogenannten „Sonnenterasse“ betroffen. Dazu gehören unter anderem die Stirn, der Nasenrücken und die Kopfhaut sowie das Dekolleté.
Grad 3
Ein Grad 3 nach Olsen wird bei einer schweren aktinischen Keratose festgestellt. Es handelt sich dabei um fortgeschrittene Hautveränderungen, die Handlungsbedarf erfordern. Dicke, warzenartige Hautveränderungen sind sicht- und tastbar. Eine braune und weiße Verfärbung ist ebenfalls typisch. Die Hautveränderungen sind fest mit dem Untergrund verwachsen und lassen sich nicht abschuppen oder abkratzen. Der Übergang in einen weißen Hautkrebs ist in diesem Stadium fließend. Blutungen der Hautveränderungen sind bei Berührung möglich.
Frühstadium/Anfangsstadium der Aktinischen Keratose
Die Entstehung einer aktinischen Keratose verläuft schleichend und wird von Betroffenen im Grunde nicht bemerkt. Eine immer wiederkehrende Belastung mit UV-Strahlung, sei es durch ausgedehnte Sonnenbäder oder Besuche im Solarium, Arbeit im Freien oder häufige Sonnenbrände im Kindesalter, führen zu dauerhaften Schäden in den Hautzellen und letztendlich zu Krebsvorstufen oder Frühformen. Dieser Prozess geschieht über mehrere Jahre, sodass sichtbare Veränderungen meist erst im hohen Alter vorhanden sind. In diesem Sinne lassen sich sehr frühe Formen noch gar nicht sehen – Die Zellveränderungen spielen sich quasi im nicht-sichtbaren Bereich ab.
Die ersten sichtbaren Veränderungen, die man als Früh- oder Anfangsstadium bezeichnen könnte, sind meist rote, fleckige Hauterscheinungen. Diese können sehr unauffällig sein und gerade bei etwas dunkleren Hauttypen anfangs übersehen werden. Meist sind die Veränderungen im Anfangsstadium einer aktinischen Keratose besser als eine Art kleine Knötchen zu ertasten als zu sehen. Betroffenen fällt dies jedoch häufig gar nicht so sehr auf. Gerade Veränderungen auf der Kopfhaut, einer häufigen Lokalisation der aktinischen Keratose, werden so vernachlässigt.
Symptome
Aktinische Keratosen finden sich vor allem an Stellen, die vermehrt Licht ausgesetzt sind, also der Stirn oder einer Glatze, Ohrmuscheln, Wangen, Nasenrücken, Unterlippe, Unterarme oder Handrücken. Es können vereinzelte oder mehrere Herde auf einmal auftreten die einen Durchmesser von 1 mm bis zu 2,5 cm haben können.
Zunächst kommt es zu scharf begrenzten, runden oder ovalen geröteten Herden mit rauer Oberfläche, hierbei handelt es sich um den erythematösen Typ der aktinischen Keratose.
Im Verlauf wird die vermehrte Verhornung (Hyperkeratose) ausgeprägter und es entwickelt sich eine gelbliche, schmutzigbraune verdickte Keratose, dies ist der keratotische Typ.
Von einem Cornu-cutaneum-Typ sprechen die Fachleute, wenn eine sehr starke Hornausbildung vorhanden ist. Des Weiteren kann der pigmentierte Typ abgegrenzt werden, bei dem sich eine verstärkte oder verminderte Hautfärbung (Pigmentierung) zeigt.
Im Bereich der Lippen bezeichnet man die Verhornungsstörung als aktinische Cheilitis. In der Regel sind die Patienten Beschwerdefrei, teilweise ist ein Spannungsgefühl, ein Brennen oder ein Jucken zu spüren. Neben den Pigmentierungsstörungen treten auch Teleangiektasien auf, wobei es sich um erweiterte Hautgefäße handelt, die im betroffenen Bereich stärker hervortreten.
Pädilektionsstellen
Aktinische Keratose der Nase
Die Nase stellt eine häufige Lokalisation für das Auftreten einer aktinischen Keratose dar. Insbesondere der Nasenrücken ist häufig befallen. Das hat folgenden Grund: Der Nasenrücken zählt zu den sogenannten Sonnenterassen der Haut. Das sind Hautstellen, die der Sonnenstrahlung in besonders ausgeprägtem Maße ausgesetzt sind. Der Nasenrücken ist als hervorstehende knöcherne Struktur stärker von einer Sonneneinstrahlung betroffen, als beispielsweise der untere Rücken. Die Nase wird außerdem beim Auftragen von Sonnenschutz, ebenso wie die Hand- und Fußrücken, häufig schlicht und einfach vergessen.
Weiterhin wird die Nase nicht durch Kleidung geschützt, wie dies bei anderen Hautregionen der Fall ist. Daher entstehen aktinische Keratosen besonders oft an der Nase. Die Art der Hautveränderungen unterscheidet sich jedoch nicht von anderen Hautstellen und wird auf dieselbe Art und Weise therapiert. Die Nase kann einzelne oder zusammenhängende, flächige Hautveränderungen aufweisen. Das Ausmaß der aktinischen Keratosen entscheidet dann letztendlich über die Therapie. Ein flächiges Herausschneiden der Hautveränderungen ist an der Nase oft problematisch, sodass bei einem ausgedehnten Befall die Behandlung mit Salben und Gelen oft vorgezogen wird. Auch eine photodynamische Therapie eignet sich sehr gut, da das kosmetische Ergebnis an der Nase so besonders zufriedenstellend ausfällt.
Aktinische Keratose an der Lippe
Die aktnische Keratose stellt eine Sonderform dar und wird auch als aktinische Cheilitis bezeichnet. Es handelt sich dabei um eine durch UV-Licht provozierte Entzündung der Lippenoberfläche. Meist ist die Unterlippe betroffenen. Weiterhin haben Männer häufiger als Frauen eine aktinische Keratose an der Lippe. Ein wichtiger Risikofaktor für das Auftreten einer aktinischen Keratose an den Lippen ist das Rauchen. Es handelt sich häufig um Kombinationsschäden, die aus einer UV- und einer Tabakbelastung resultieren. Die chronische Form der aktinischen Cheilitis ist als Krebsvorstufe aufzufassen und kann mit verschiedenen Therapiemöglichkeiten behandelt werden. Bei einer leichten Ausprägung ohne schuppende Auflagerungen reichen meist Pflegemaßnamen mit fettenden und lichtschützenden Lippenstiften. Eine stärkere Ausprägung erfordert eine Behandlung.
Aktinische Keratose auf der Kopfhaut
Die Kopfhaut gehört zu den häufigen Lokalisationen einer aktinischen Keratose, da sie dem Sonnenlicht oft ausgesetzt ist. Insbesondere Menschen mit einer Kopfglatze müssen auf einen guten Sonnenschutz der Kopfhaut achten. Dieser wird jedoch nur allzu oft vernachlässigt. So entstehen über Jahre hinweg Veränderungen im Sinne einer aktinischen Keratose, die zu Beginn leicht übersehen werden. Einzelne Hautveränderungen können mit Verfahren wie einer Vereisung, Operation oder einer Laserexzision entfernt werden. Bei einem ausgedehnten Befall der Kopfhaut ist die Behandlung mit Salben oder einer photodynamischen Therapie vorzuziehen.
Diagnose
Meist wird die Diagnose klinisch gestellt, das heißt anhand der Symptome und der sicht- und tastbaren Befunde auf der Haut.
Um die Diagnose zu sichern, sollte eine Hautprobe (Biopsie) entnommen werden und pathologisch und histologisch untersucht werden. Auch kann durch ein Auflichtmikroskop mit Hilfe einer Hautprobe eine Abgrenzung gegenüber anderer Hauterkrankungen, wie z.B. seborrhoischen Keratosen vorgenommen werden.
Therapie
Die aktinische Keratose stellt eine Vorstufe oder frühe Form des hellen Hautkrebses dar und muss daher als Solche auch sehr ernst genommen werden. Daher ist eine frühzeitige Therapie sehr wichtig. Zur Behandlung der aktinischen Keratose stehen verschiedene Ansätze zur Verfügung. Über die verschiedenen Therapieoptionen kann ein erfahrener Hautarzt aufklären. Im folgenden Abschnitt sind die wichtigsten Therapiemöglichkeiten übersichtlich dargestellt und hinsichtlich ihrer Durchführung näher erläutert:
- Läsionsorientierte Therapie mit flüssigem Stickstoff/ Kryochirurgie: Kleine Hautveränderungen können mit flüssigem Stickstoff in lokaler Betäubung vereist werden. Dieses Verfahren bezeichnet man auch als Kryochirurgie.
- Operative Entfernung: Aktinische Keratosen können in örtlicher Betäubung auch operativ entfernt werden. Das entfernte Material wird dann näher untersucht, um Krebsvorstufen oder eine Krebserkrankung zu erkennen und näher zu klassifizieren.
- Entfernung mittels Lasertherapie: Mithilfe eines Lasers können die obersten Schichten der Haut, die von Veränderungen betroffen sind, zerstört werden. Darunterliegendes Gewebe wird auf diese Art geschont.
- Kürettage: Die Kürretage ist eine Behandlung, bei der das veränderte Hautmaterial mit einem sogenannten „scharfen Löffel“ (Kürette) abgeschabt wird. Diese Behandlung erfolgt ebenfalls in lokaler Betäubung. Das gewonnen Material wird nach der Behandlung weiter untersucht.
- Feldtherapie mit flächig wirkenden Substanzen: Wenn große Bereiche der Haut von einer aktinischen Keratose betroffen sind, spricht man von einer Feldkanzerisierung. In diesem Falle ist es nicht möglich, alle veränderten Hautbereiche zu entfernen. Daher werden Salben, Cremes oder Gele mit Substanzen aufgetragen, die flächig wirken. Dazu gehören Zytostatika, Immunsuppresiva und entzündungshemmende Substanzen, die über mehrere Wochen aufgetragen werden. Häufig verwendete Substanzen sind Imiquimod, 5-Fluoruracil oder Diclofenac.
- Photodynamische Therapie: Die photodynamische Therapie ist ebenfalls ein Verfahren, dass bei einem großflächigen Befall der Haut gute Ergebnisse erzielt. Es hinterlässt keine Narben und führt daher zu kosmetisch zufriedenstellenden Ergebnissen. Zunächst wird eine Salbe aufgetragen, die eine farbstoffähnliche Substanz enthält. Dann erfolgt eine Bestrahlung der Haut mit einem kalten Rotlicht. Die Behandlung kann nach einigen Monaten wiederholt werden.
Weitere Informationen zum Thema finden Sie hier: Aktinische Keratose - Therapie
Vereisen
Bei punktuellen Veränderungen der Haut besteht die Möglichkeit, die betroffenen Stellen mit flüssigem Stickstoff zu vereisen. Dieses Verfahren bezeichnet man auch als Kryochirurgie. Die Kälte zerstört die veränderten Hautzellen und eignet sich daher zur Behandlung der Krebsvorstufe. Man unterscheidet zwei Verfahren, nämlich das Spray- und das Kontaktverfahren. Bei dem offenen Sprayverfahren, wird der flüssige Stickstoff auf die veränderte Haut gesprüht. So kann bis Gewebe bis zu einer Tiefe von 12 mm zerstört werden. Es besteht jedoch auch die Möglichkeit, eine Sonde oder einen vorgekühlten Metallstempel direkt auf die aktinischen Keratosen aufzusetzen. Das bezeichnet man als Kontaktverfahren. Die Behandlung kann in der Regel in lokaler Betäubung ambulant durchgeführt werden und ist schonend für den Patienten.
Therapie mit einer Salbe?
Bei der Behandlung der aktinischen Keratose unterscheidet man zwischen einer „läsionsorientierten Therapie“ und einer „Feldtherapie“. Die „Feldtherapie“ findet dann Anwendung, wenn große Areale der Haut von den Veränderungen betroffen sind. Ein weiterer Grund ist die Mitbehandlung von Hautarealen, bei denen Veränderungen der Zellen zwar bereits bestehen, aber noch nicht sichtbar sind. Eine Möglichkeit für eine „Feldtherapie“ stellt die Behandlung mit einer Salbe, Creme oder einem Gel dar. Solche Salben enthalten entzündungshemmende Substanzen, Virostatika oder Zytostatika. Zytostatika töten Krebszellen, oder deren Vorstufen, ab und sind daher zur Therapie sehr gut geeignet. Virostatika sind Mittel, die Viren bekämpfen.
Einige Substanzen, wie beispielsweise Imiquimod, erzielen sehr gute Ergebnisse in der Behandlung der aktinischen Keratose und werden daher sehr häufig verwendet. Weitere wichtige Wirkstoffe sind 5-Fluoruracil und Diclofenac. Die Substanzen werden einem Behandlunsschema folgend über mehrere Wochen auf die Haut aufgetragen und hinterlassen keine Narben. Für die Patienten besteht, abgesehen von dem kosmetischen Ergebnis, ein großer Vorteil darin, dass auch Hautareale mitbehandelt werden, die noch keine sichtbaren Veränderungen zeigen. Das Risiko für ein Rezidiv, also einen Krankheitsrückfall, wird auf diese Art vermindert.
Ist die Therapie eine Kassenleistung?
Da die aktinische Keratose eine zwingend behandlungsbedürftige Erkrankung darstellt, werden die Kosten für eine Therapie von den Krankenkassen getragen. Das gilt zumindest für klassische Behandlungsformen, wie die Vereisung, operative Entfernung oder die Therapie mit lokal wirkenden Substanzen.
Die Kosten für eine photodynamische Therapie werden jedoch leider nicht von jeder Krankenkasse übernommen. Ob eine photodynamische Therapie von der Krankenkasse getragen wird, hängt von der individuellen Kassenleistung und dem jeweiligen Fall ab. Daher empfiehlt es sich, vor der Durchführung einer solchen Behandlung das Gespräch mit der Krankenkasse zu suchen.
Homöopathische Therapie
Von einer homöopathischen Behandlung einer aktinischen Keratose kann an dieser Stelle nur strengstens abgeraten werden. Es handelt sich bei der aktinischen Keratose um eine Frühform des weißen Hautkrebses, welche, wenn sie nicht behandelt wird, fortschreiten kann. Die Folgen einer fortgeschrittenen Krebserkrankung sind potentiell tödlich. Daher sind homöopathische Behandlungen nicht empfehlenswert.
Prognose
Wird die aktinische Keratose rechtzeitig entdeckt und therapiert besteht im Allgemeinen eine gute Prognose. Ansonsten kann sich daraus ein Karzinom, also ein Spinaliom oder Plattenepithelkarzinom entwickeln. Auch ist es möglich, dass es zum Beispiel nach der Behandlung mit der PDT zu einem Wiederauftreten der Erkrankung (Rezidiv) kommt. Aus diesem Grund sollten ständig Nachkontrollen vorgenommen werden.
Prophylaxe
Als wirksamste Prävention hat sich die komplette Vermeidung von UV-Licht (Karenz) mit Hilfe von Hüten, UV-undurchlässiger Kleidung und Sonnencreme, sowie ein angepasstes Freizeitverhalten erwiesen. 25% der aktinischen Keratosen heilen sogar ohne Therapie bei UV-Lichtkarenz. Auch sollte man regelmäßig selbst seine Haut auf auffällige Stellen untersuchen und bei Möglichkeit eine Hautkrebsvorsorgeuntersuchung (Screening) vornehmen lassen.
Verwandte Themen
Weitere Informationen zum Thema Aktinische Keratose finden Sie unter: