Der Gebärmutterhalskrebs stellt bei Frauen den zweithäufigsten Tumor nach dem Brustkrebs dar. 20% aller neu aufgetretenen Krebserkrankungen sind Gebärmutterhalskrebserkrankungen (Zervixkarzinom). Ursächlich wird angenommen, dass das Zervixkarzinom (Gebärmutterhalskrebs) durch Warzenviren, sogenannte humane Papillomaviren, ausgelöst wird.
Inhaltsverzeichnis
- HPV-Virus
- Vorkommen in der Bevölkerung (Epidemiologie)
- Anatomie und Histologie
- Ursache
- Symptome und Anzeichen des Gebärmutterhalskrebses
- Diagnose
- Klassifikation nach Papanicolaou
- Therapie des Gebärmutterhalskrebses
- Vorsorgemöglichkeiten
- Impfung gegen Gebärmutterhalskrebs
- Kosten der Impfung
- Konisation
- Gebärmutterentfernung (Hysterektomie)
- Weitere Informationen zu diesem Thema
Gebärmutterhalskrebs
Synonyme im weiteren Sinne
Synonyme im weiteren Sinne: Krebs am Gebärmuttereingang, Gebärmutterkebs
Englisch: cervical cancer/ cervix cancer
Definition
Dieser Tumor/Krebs stellt bei der Frau den zweithäufigsten Tumor nach dem Brustkrebs dar. Bei 20% aller neu aufgetretenen Krebserkrankungen handelt es sich um Gebärmutterhalskrebs (Zervixkarzinom).
Ursächlich wird angenommen, dass der Gebärmutterhalskrebs durch Warzenviren (Humane Papilloma Viren) ausgelöst wird.
Lesen Sie hier mehr zum Thema: Humanes Papillomavirus (HPV)

HPV-Virus
HPV-Viren gehören zur Familie der Papillomaviridae. Diese unbehüllten DNA-Viren sind keineswegs alle gleich. Es existieren über 100 verschiedene Typen, die unterschiedliche Krankheitsbilder auslösen können. Das Spektrum der möglichen Erkrankungen reicht von gutartigen Warzen bis hin zu bösartigen Krebserkrankungen wie dem Gebärmutterhalskrebs oder dem Peniskarzinom.
Man unterscheidet sogenannte Low-Risk-Typen, dazu gehören unter anderem die HPV-Typen 11 und 6, von den High-Risk-Viren, zu denen beispielsweise die Typen 16, 18 und 33 gehören. High-Risk-Viren können zur Entstehung bösartiger Erkrankungen des Genitalbereiches, wie Gebärmutterhalskrebs, Penis-/Vulva- und Anal-Karzinomen führen. Aber auch Krebserkrankungen im Mund- und Rachenbereich können durch diese Viren entstehen.
Low-Risk-Viren begünstigen die Entstehung gutartiger Warzen.
Die Übertragung findet vor allem über den Geschlechtsverkehr statt. Kondome schützen dabei nicht sicher vor einer Infektion, da bereits Hautkontakt für eine Übertragung ausreicht. Das Virus verbleibt nach der Infektion im Körper und kann nach mehreren Jahren zu einer Erkrankung führen. Vor allem bei jungen Frauen kann eine Infektion jedoch auch ausheilen.
Vorkommen in der Bevölkerung (Epidemiologie)
Der Gebärmutterhalskrebs (Cervixkarzinom) macht 20% der bösartigen Krebserkrankungen der Frau aus. Früher gehörte er zu den häufigsten Krebserkrankungen.
Heute steht dieser weltweit etwa eine halbe Million Frauen betreffende Krebs an zweithäufigster Stelle der bösartigen Tumoren.
Jährlich kommen zehn bis zwanzig Neuerkrankungen unter 100.000 Einwohnern in der Bundesrepublik Deutschland hinzu. Die Auftretenshäufigkeit ist zwischen dem 35. und dem 60. Lebensjahr am größten. In jüngerem Alter können bereits Vorstufen auftreten.
Anatomie und Histologie
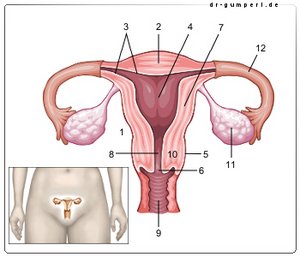
- Gebärmutter -
Uterus - Gebärmutterkuppe -
Fundus uteri - Gebärmutterschleimhaut -
Tunica mucosa - Gebärmutterhöhle -
Cavitas uteri - Bauchfellüberzug -
Tunica serosa - Muttermund -
Ostium uteri - Gebärmutterkörper -
Corpus uteri - Gebärmutterenge -
Isthmus uteri - Scheide - Vagina
- Gebärmutterhals - Cervix uteri
- Eierstock - Ovarium
- Eileiter - Tuba uterina
Eine Übersicht aller Abbildungen von Dr-Gumpert finden Sie unter: medizinische Abbildungen
- Gebärmutter - Uterus
- Gebärmutterkuppe - Fundus uteri
- Gebärmutterschleimhaut -
Tunica mucosa - Gebärmutterhöhle - Cavitas uteri
- Bauchfellüberzug - Tunica serosa
- Muttermund - Ostium uteri
- Gebärmutterkörper - Corpus uteri
- Gebärmutterenge - Isthmus uteri
- Scheide - Vagina
- Schambeinfuge -
Symphysis pubica - Harnblase - Vesica urinaria
- Mastdarm - Rectum
Der Gebärmutterhals stellt den aus der Scheide (Vagina) in den Gebärmutterkörper führenden Teil der Gebärmutter dar. Der sich in die Scheide vorstülpende Anteil dieses Gebärmutterhalses (also der vom Gebärmutterkörper weiter entfernte Abschnitt wird als Portio bezeichnet und ist der häufigste Entstehungsort von Gebärmutterhalskrebs.
Dafür sind sich in der Geschlechtsreife abspielende, natürliche Veränderungen der Gebärmutterhalsschleimhaut verantwortlich: Hormonell gesteuert, kommt es zum Vorwachsen von Schleimhaut des Gebärmutterhalses (diese enthält zum Schutz gegen aufsteigende Infektionen kleine Drüsen, die einen antibakteriell wirksamen Schleim bilden) nach außen in Richtung Scheide.
Vor der Pubertät ist die Scheide nur von flachen, übereinander gestapelten Oberflächenzellen bedeckt (sog. Plattenepithel). Bedingt durch diese Umbauvorgänge ist die Schleimhaut des vorderen Gebärmutterhalses (die Portio, s.o.) besonders empfindlich für bakterielle, mechanische, u.a. Reize.
Häufige Entzündungen begünstigen daher die auf dem Boden von vorgeschädigten Zellen ihren Ausgangspunkt nehmende Tumorentstehung.
Die verschiedenen Vorschädigungen (zusammengefasst werden sie als cervicale intraepitheliale Neoplasien, kurz CIN, d. h. als auf den oberflächlichen Zellverband beschränkte Neubildungen des Gebärmutterhalses, bezeichnet und je nach Ausmaß der Zellveränderungen in Stufen von I bis III eingeteilt) wachsen zunächst noch nicht ins umliegende Gewebe ein (= invasives Wachstum), aber sind mittels Abstrichuntersuchung und Kolposkopie (s.u.) nachweisbar
Ursache
Die genaue Entstehung des Gebärmutterhalskrebses ist nicht in allen Details bekannt. Allerdings gilt die Erkrankung nach aktuellem Kenntnisstand als Beispiel für eine durch Viren ausgelöste Krebserkrankung.
Im Rahmen umfangreicher Studien konnte gezeigt werden, dass eine Infektion mit dem Humanen Papillomvirus (HPV) Voraussetzung für eine Erkrankung ist. Übertragen wird das Virus durch Geschlechtsverkehr. Dabei stellen zwei der etwa 200 verschiedenen Typen des Humanen Papillomavirus (HPV) ein besonders hohes Risiko dar (die Typen 16 und 18); auf andere Typen des Virus (die Typen 6 und 11) sind z.B. Feigwarzen der Geschlechtsorgane (sog. condyloma acuminata) zurückzuführen.
Humane Papillomaviren sind im weitesten Sinne Viren, die auf der Haut Warzen auslösen.
Eine Infektion mit dem Humanen Papillomavirus ist aber nicht zwingend mit einer Erkrankung an Gebärmutterhalskrebs verknüpft. Selbstheilungskräfte des Körpers verhindern bei etwa 80% aller mit dem Virus Infizierten den Ausbruch der Erkrankung.
Schlechte Hygiene und häufiger Partnerwechsel erhöhen die Krankheitswahrscheinlichkeit, während die Beschneidung des Mannes und Kinderlosigkeit das Risiko senken.
Lesen Sie mehr zu diesem Thema unter: Sind Feigwarzen ansteckend?
Symptome und Anzeichen des Gebärmutterhalskrebses
Anfangs treten nur selten Beschwerden auf. Manchmal können ein süßlich riechender Ausfluss und Schmierblutungen (v.a. nach Sexualkontakt) erste Hinweise auf einen Gebärmutterhalskrebs sein. Im fortgeschrittenen Stadium breitet sich die Geschwulst weiter in die Wand des Gebärmutterhalses sowie in die Scheide, Beckenwand, Mastdarm (Rektum), und den bindegewebigen Halteapparat der Gebärmutter im Becken (die sog. Parametrien) aus.
Absiedlungen (Metastasen) des Tumors können sich zunächst über die Lymphwege ausbreiten, später auch durch Einwachsen in Blutgefäße in Leber, Gehirn, Lunge und Knochen (sog. hämatogene Metastasierung, d.h. Absiedlung auf dem Blutweg) mit Folge schwerer Schmerzen.
Lesen Sie mehr zum Thema unter: Symptome des Gebärmutterhalskrebs
Diagnose
Ab dem 20. Lebensjahr werden jährliche Vorsorgeuntersuchungen empfohlen, da eine Infektion mit dem Krebs auslösenden Virus schon sehr früh erfolgen kann. Der Nachweis von Krebsvorstufen ist mittels Abstrichuntersuchungen möglich. Die so gewonnenen Zellen werden zur Sichtbarmachung angefärbt (das Verfahren wurde von George Nicolas Papanicolaou, einem von 1883-1962 lebenden griechischen Arzt und Pathologen entwickelt und wird noch heute in modifizierter Form durchgeführt). Die Beurteilung erfolgt in Klassen PAP (Papanicolaou) von I bis V, entsprechend einem Normalbefund bis hin zu Zellveränderungen, die dringenden Tumorverdacht belegen mit Notwendigkeit sofortiger Abklärung durch Entnahme einer Gewebeprobe.
Lesen Sie mehr zur Vorsorge unter: Gynäkologische Untersuchung
Klassifikation nach Papanicolaou
- PAP I - Normales Zellbild
- Der Befund ist normal, es gibt keine Auffälligkeiten, Kontrolle nach einem Jahr im Rahmen der Krebsfrüherkennungsuntersuchung.
- PAP II - Entzündliche und metaplastische Veränderungen
- Die Zellveränderungen sind unverdächtig, meist bedingt durch Bakterien oder andere Keime, ggf. Untersuchung nach 3 Monaten und eine evtl. Behandlung der Entzündung.
- PAP III - Schwere entzündliche oder degenerative Veränderungen, eine Beurteilung, ob die
Veränderungen bösartig sind, ist nicht sicher möglich- Der Befund ist unklar; ggf. antibiotische oder hormonelle Behandlung; kurzfristige Kontrolle nach ca. 2 Wochen; bei anhaltendem Pap III ist eine feingewebliche (histologische) Abklärung (Histologie) wichtig.
- PAP III D - Zellen weisen leicht bis mäßig untypische Zellveränderungen auf
- Der Befund ist unklar; meist hängt diese Veränderung mit dem häufig verbreiteten HPV - Infekt zusammen. Kontrolle nach 3 Monaten ist ausreichend, eine histologische Abklärung erst bei wiederholtem Auftreten erforderlich.
- PAP IV a - schwere Zelldysplasie oder ein Carcinoma in situ (Krebsvorstufe)
- Feingewebliche (histologische) Abklärung mit Hilfe einer Cürettage (Ausschabung) und einer Koloskopie/Hysteroskopie.
- PAP IV b - schwere Zelldysplasie oder ein Carcinoma in situ (Frühstadium eines Krebses), Zellen
eines bösartigen Krebses können nicht ausgeschlossen werden- Erfordert die feingewebliche (histologische) Abklärung mittels Konisation (siehe unten) oder Biopsie (Gewinnung einer Gewebeprobe), Therapie je nach Befund und Familienplanung der Patientin.
- PAP V - Zellen eines vermutlich bösartigen Krebses (maligner Tumor), Tumor ist eindeutig bösartig
- Erfordern die feingewebliche (histologische) Abklärung mittels Konisation (siehe unten) oder Biopsie (Gewinnung einer Gewebeprobe). Therapie: Gebärmutterentfernung (Hysterektomie).
Bei der gynäkologischen Untersuchung ist der Gebärmutterhals mittels der Kolposkopie (wörtl.: „Spiegelung der Scheide“ von griech. kolpo = Scheide, skopie = spähen / betrachten) zugänglich. Eingeführt wurde diese, der Früherkennung des Gebärmutterhalskrebses dienende, Diagnostik bereits in den 20er Jahren durch Hans Hinselmann. Dabei wird der Gebärmutterhals mit einem speziellen Mikroskop (Kolposkop) unter optimaler Beleuchtung mit sechs- bis zwanzigfacher Vergrößerung betrachtet.
Mittels der Essigsäureprobe können Vorstufen (sog. Präkanzerosen) und mit erhöhtem Krebsrisiko assoziierte Schleimhautveränderungen sichtbar gemacht werden (z.B. die als Metaplasie bezeichnete Umwandlung von Gebärmutterschleimhaut in Scheidenschleimhaut als Folge ständig wiederkehrender Entzündungen; in gewissem Maße ist diese Schleimhautumwandlung allerdings auch normal und bei allen Frauen nach der Pubertät nachzuweisen).
Da sich jedoch auch normale Schleimhaut durch die Essigsäureprobe anfärbt, ist zur Unterscheidung des gesundem von krankem Gewebe die im Rahmen der sog. Schillerschen Jodprobe erfolgende, dunkelbraune bis schwarze Anfärbung von ausschließlich gesunden Zellen hilfreich.
Grundlage dieses Nachweises ist die chemische Reaktion des in normalen Zellen enthaltenem Glykogen (einem aus mehreren Tausend Zuckerbausteinen bestehenden, als Speicher dienenden Riesenmolekül) mit Jod zu einem braunen Reaktionsprodukt.
Krankhaft veränderte Schleimhaut (sog. durch Entzündungen entstandene metaplastische Schleimhaut oder Krebsvorstufen) dagegen enthält wenig Glykogen und färbt sich daher nur wenig oder gar nicht an.
Das Kolposkop selbst wird nicht in die Scheide eingeführt, sondern vor ihr positioniert. Zur Entfaltung der Scheidenwände benutzt der Frauenarzt ein Spekulum (lat.: Handspiegel; zur Einführung in natürliche Körperhöhlen röhren-, trichter-, oder spatelförmig). Mit einer speziellen kleinen Zange ist es möglich, kleine Gewebsstücke zu entnehmen und diese unter dem Mikroskop zu untersuchen. Über die bloße Betrachtung hinaus ermöglicht ein Kolposkop auch das Erstellen von Fotos und Videoaufnahmen zu Dokumentationszwecken.
Ziel der Kolposkopie ist die Einstufung des Schweregrads bei Feststellung einer krankhaften Veränderung. Entscheidend sind dabei u.a. Farbe, Oberflächenbeschaffenheit, und die Anfärbbarkeit durch Jod des verdächtigen Gewebeanteils. Oberflächliche Weißfärbungen der Schleimhaut (sie werden als Leukoplakien bezeichnet) können harmlos sein oder Hinweis auf eine zugrunde liegende Krebsvorstufe geben. Rote Punkte oder Leisten („Mosaik“ genannt) entsprechen den an die Oberfläche reichenden Gefäßen, und sind immer verdächtig für eine bösartige Veränderung.
Bisher konnte ein positiver Effekt im Rahmen der Krebsvorsorge noch nicht bewiesen werden. Eine Kolposkopie erscheint uns jedoch als Vorsorgemaßnahme sehr sinnvoll. Die Kolposkopie ist nicht im Leistungsumfang der GKV (gesetzliche Krankenversicherung) vertreten.
Lesen Sie auch den Artikel: Die Biopsie des Gebärmutterhalses.
Therapie des Gebärmutterhalskrebses
Es gibt verschiedene Behandlungsebenen:
- Vorbeugung (Prophylaxe)
- Konisation
- Gebärmutterentfenung (Hysterektomie)
Vorsorgemöglichkeiten
Es existieren sehr gute Vorsorgemöglichkeiten gegen den Gebärmutterhalskrebs, sodass in den letzten Jahren ein deutlicher Rückgang dieser Erkrankung in den Industrienationen zu verzeichnen ist. Die Primärprävention besteht darin, eine Infektion mit HPV-Viren zu verhindern. Zu diesem Zwecke existiert die HPV-Impfung (s.u.).
Die Sekundärprävention wird durch die jährliche Vorsorgeuntersuchung beim Frauenarzt realisiert. Diese Untersuchung sollte jede Frau, unabhängig davon ob sie geimpft ist oder nicht, wahrnehmen. Die Untersuchung wird ab dem 20. Lebensjahr empfohlen. Diese Vorsorgeuntersuchung beinhaltet die Beurteilung des Gebärmutterhalses durch den Frauenarzt und die Entnahme eines Abstriches (Zervixabstrich). Dieser Abstrich wird an 2 Stellen mit einem Holzspatel/Watteträger entnommen. Danach wird die Probe gleichmäßig auf einem Objektträger ausgestrichen und nach der Färbemethode nach Papanicolaou angefärbt. Daher wird der Test auch umgangssprachlich als PAP-Test bezeichnet. Durch diesen Abstrich können Krebsvorstufen und bereits bestehender Krebs früh erkannt werden, sodass eine schnelle Therapie erfolgen kann.
Impfung gegen Gebärmutterhalskrebs
Nach vielversprechenden Ergebnissen im Tierversuch konnten Wissenschaftler jetzt im Rahmen klinischer Studien nachweisen, dass ein neu entwickelter Impfstoff sich durch große Wirksamkeit bei geringen Nebenwirkungen auszeichnet.
Der Impfstoff besteht aus Eiweißen, die jenen aus der Hülle des Humanen Papillomavirus entsprechen. Durch die Impfung wird das Immunsystem angeregt, selbst schützende Eiweißstoffe (sog. Antikörper) gegen die den Krebs auslösenden Viren zu produzieren, vergleichbar mit einem Training. Verstärkt wird die Wirkung der Impfung durch ein zusätzlich aktivierend auf das Immunsystem wirkenden Hilfsstoff (ein sog. Adjuvans). Nachgewiesen werden konnte ein effektiver Schutz über 4,5 Jahre für Frauen von 25 bis 55 Jahren.
Zuerst wurde der Impfstoff 2006 in den USA zugelassen.
Eine Impfung gegen Gebärmutterhalskrebs ist seit 2007 auch in Deutschland möglich.
Da diese aber keinen 100%igen Schutz bietet, kann sie keine vorsorgenden Abstrichuntersuchungen ersetzen (Der Impfstoff wirkt bisher nur gegen die zwei gefährlichsten, für etwa 70% aller Krebserkrankungen des Gebärmutterhalses verantwortlichen Hoch-Risiko-Typen des Virus).
Geplant sind breit angelegte Impfprogramme in der Bevölkerung, da die Durchseuchung mit Humanem Papillomvirus hoch ist: Zwischen 70% und 80% aller Frauen in Deutschland, Österreich und der Schweiz werden im Laufe ihres Lebens mit HPV infiziert.
In der Regel heilt die Infektion von selbst innerhalb von 12 bis 18 Monaten aus, sodass beispielsweise ein positiver Test auf das Virus auf keinen Fall mit einer bestehenden oder später entstehenden Krebserkrankung verknüpft ist. Dabei ist es jedoch wichtig zu beachten, dass eine Impfung lediglich vorbeugenden Charakter hat: Eine erfolgte Infektion mit dem Virus kann dadurch nicht geheilt werden.
Deshalb ist geplant, vor allem die Altersgruppe der Neun- bis Zwölfjährigen (Pubertät) vor dem erstem Sexualkontakt zu impfen. Von der Impfung profitieren würden nicht nur Mädchen, sondern auch Jungen: Der Anfang 2007 in Deutschland eingeführte Impfstoff soll auch vor den gutartige Warzen der Geschlechtsorgane verursachenden Viren schützen (die bezogen auf den Gebärmutterhalskrebs aber harmlos sind und daher als low-risk Typen bezeichnet werden).
Zukünftiges Ziel ist es, durch die Impfungen den Gebärmutterhalskrebs mitsamt allen Vorstufen auf ein nicht mehr weiter reduzierbares Minimum zu begrenzen.
Lesen Sie mehr zum Thema: Impfung gegen Gebärmutterhalskrebs
Kosten der Impfung
Zur Prävention von Gebärmutterhalskrebs sind aktuell drei Impfstoffe in Deutschland zugelassen, die gegen verschiedene HPV-Viren schützen. Der Impfstoff Cervarix schützt gegen die Virenstämme HPV 16 und 18, Gardasil hingegen schützt gegen die HPV-Typen 16, 18, 11 und 6. Der neuste zugelassene Impfstoff Gardasil9 schützt zusätzlich gegen die Virenstämme 31, 33, 45, 52 und 58.
Die Kosten pro Injektion belaufen sich auf circa 155 Euro. Bei drei Injektionen zur Grundimmunisierung belaufen sich die Kosten auf 465 Euro. Bei nur zwei nötigen Injektionen sind es 310 Euro. Die Kosten für die Impfung werden für Mädchen im Alter von 12 bis 17 Jahren von der Krankenkasse übernommen. Viele Krankenkassen übernehmen die Impfung jedoch auch bis zum 26. Lebensjahr. Daher empfiehlt es sich bei der Krankenkasse nachzufragen.
Konisation
Krebsverdächtige Gewebsveränderungen sollten kegelförmig aus dem Gebärmutterhals herausgeschnitten werden (sog. Konisation). Zur Zeit werden in Deutschland schätzungsweise 50.000 dieser operativen Eingriffe pro Jahr durchgeführt.
Eine generelle Konisation ist nicht in jedem Fall notwendig, sondern ein stadienabhängiges Vorgehen nach dem individuellen Befund entsprechend der aktuellen Leitlinien.
Gebärmutterentfernung (Hysterektomie)
In fortgeschritteneren Stadien ist eine Entfernung der gesamten Gebärmutter (med. Hysterektomie) inklusive des bindegewebigen Halteapparats, einer Scheidenmanschette und der umliegenden Lymphknoten das Mittel der Wahl (sog. Wertheim - Radikaloperation). Manchmal sind auch noch Strahlentherapie und / oder Chemotherapie erforderlich.
Wie bei jeder Krebserkrankung ist eine konsequent durchgeführte Nachsorge wichtig: Während der ersten drei Jahre alle drei Monate, für weitere zwei Jahre alle vier Monate und nach fünf Jahren halbjährlich.
Lesen Sie mehr zu diesem Thema unter: Hysterektomie
Weitere Informationen zu diesem Thema
- Gebärmutterhalskrebs Impfung
- Gebärmutterhalskrebs Symptome
- Gebärmutter
- Gebärmutter entfernen
- Gebärmuttersenkung
- Fruchtblase
Weitere interessante Informationen aus dem Gebiet der Gynäkologie:
- Eierstockkrebs
- Brustkrebs
- Schwangerschaft
- Funktionen der Gebärmutter
- Eierstöcke entfernen (Ovarektomie)
- Geschlechtskrankheiten
Alle Themen, die zum Bereich Gynäkologie veröffentlicht wurden, finden Sie unter:
- Gynäkologie A-Z
