Die Gabe von Blut oder Blutbestandteilen über eine Vene bezeichnet man als Bluttransfusion. Das hierfür verwendete Blut wird von Blutspendern entnommen. Große Operationen, Nierenerkrankungen, Gerinnungsströungen, sowie Erkrankungen des Knochenmarks können Gründe für den Einsatz einer Bluttransfusion darstellen.
Inhaltsverzeichnis
- Was sind Gründe für eine Bluttransfusion?
- Gründe für eine Bluttransfusion
- Bluttransfusion bei einer Anämie
- Bluttransfusion bei Eisenmangel
- Bluttransfusion bei Leukämie
- Bluttransfusion bei Krebs
- Bluttransfusion nach Chemotherapie
- Bluttransfusion beim Neugeborenen
- Bluttransfusion nach einer Operation
- Wie lange dauert eine Bluttransfusion?
- Wie viel Blut wird transfundiert?
- Was sind die Risiken einer Bluttransfusion?
- Komplikationen bei einer Bluttransfusion
- Nebenwirkungen einer Bluttransfusion
- Was sind die Spätfolgen einer Bluttransfusion?
- Wie hoch ist das Risiko sich mit HIV zu infizieren?
- Zeugen Jehovas und Bluttransfusion
- Weitere Informationen
Bluttransfusion
Definition
Unter einer Bluttransfusion wird die Gabe von Blut oder Blutbestandteilen über eine Vene verstanden. Das dafür verwendete Blut wird einem Spender bei der Blutspende entnommen.
Während früher Blut gegeben wurde, ohne es in seine Bestandteile aufzuteilen, wird dieses sogenannte „Vollblut“ heutzutage zuerst aufgetrennt. Dabei entstehen 3 Anteile: rote Blutkörperchen, Blutplättchen und die übrigbleibende Flüssigkeit, das Blutplasma. Durch die Auftrennung ist es möglich, einem Patienten nur den Blutbestandteil zu geben, den er braucht. So wird unter anderem das Risiko für Nebenwirkungen vermindert.
Lesen Sie mehr zu dem Thema: Blut
Was sind Gründe für eine Bluttransfusion?
Die Gabe einer Bluttransfusion ist indiziert bei:
-
Blutverlust (akut oder chronisch) z.B. durch Operationen oder Traumata
-
Anämie (Blutarmut)
-
Blutgerinnungsstörungen
-
Thrombozytopenie ( Blutplättchenmangel)
Bei Blutgerinnungsstörungen werden, im Gegensatz zur Anämie keine Erythrozytenkonzentrate verabreicht, sondern die Gerinnungsfaktoren substituiert. Eine Thrombozytopenie ist ein Mangel der Blutplättchen. In diesem Fall werden Thrombozytenkonzentrate gegeben. In jedem Fall muss auf eine Kompatibilität der Blutgruppen des Spenders und des Empfängers geachtet werden.
Gründe für eine Bluttransfusion
Der menschliche Körper braucht grundsätzlich eine gewisse Menge an Blut, um funktionieren zu können. Ohne genug Blut kann unseren Zellen nicht genug Sauerstoff zugeführt werden, zusätzlich sammeln sich giftige Abbauprodukte an – dies führt schlussendlich zum Tod. Verlieren wir eine große Menge an Blut oder werden bestimmte Blutbestandteile zu stark aufgebraucht, muss ein Teil davon durch eine Bluttransfusion ersetzt werden.
Gründe für Bluttransfusionen sind dabei sehr vielfältig. Rote Blutkörperchen werden beispielsweise bei Blutarmut, auch Anämie genannt, gegeben. Diese tritt häufig nach großen Operationen (postoperative Anämie) oder schweren Unfällen auf. Auch Erkrankungen des Magen-Darm-Traktes, wie die Colitis ulcerosa oder verschiedene Krebserkrankungen, wie die Leukämie können zu einer Anämie führen. Fehlernährungen, Nierenerkrankungen, Gerinnungsstörungen, sowie Erkrankungen des blutbildenden Systems im Knochenmark führen ebenfalls häufig zu einer Anämie.
Lesen Sie mehr zu dem Thema: Blutarmut
Blutplättchen-Konzentrate werden einem Patienten in der Regel verabreicht, wenn die Blutplättchen, auch Thrombozyten genannt, im Blut so stark abfallen, dass es zu starken Blutungen kommen kann. Dies ist häufig bei starken Blutverlusten nach einem Unfall, bei Störungen der Blutbildung im Rahmen von Leukämien, bei Medikamentennebenwirkungen, nach Bestrahlung oder bei Erkrankungen der Nieren der Fall.
Grund für die Gabe von Blutplasma ist meist eine Störung der Blutgerinnung. Diese kann bei Lebererkrankungen, angeborenen Krankheiten oder Autoimmunerkrankungen vorkommen.
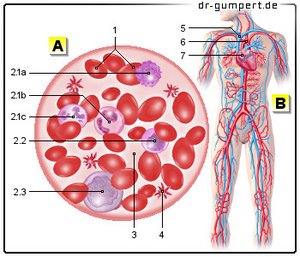
Blut - Sanguis
- Rote Blutzellen
=rote Blutkörperchen -
Erythrozyten - Weiße Blutzellen
=weiße Blutkörperchen -
Leukozyten
2.1 - Granulozyten-
a - Basophile
b - Eosinophile
c - Neutrophile
2.2 - Lymphozyten
2.3 - Monozyten - Blutplasma
- Blutplättchen -
Thrombozyten - Sauerstoffarmes Blut
(blau) - Sauerstoffreiches Blut
(rot) - Herz - Cor
Eine Übersicht aller Abbildungen von Dr-Gumpert finden Sie unter: medizinische Abbildungen
Bluttransfusion bei einer Anämie
Bei einer Anämie, auch Blutarmut genannt, ist der Wert des Hämoglobins im Blut erniedrigt. Hämoglobin befindet sich in den roten Blutkörperchen und ist notwendig um die Versorgung der Zellen mit Sauerstoff sicherzustellen. Ist die Konzentration zu niedrig kommt es zu Symptomen wie verminderter Leistungsfähigkeit, blasse Haut, Schwindel oder auch Luftnot. Je nach Ursache und Ausmaß der Anämie kann es sein, dass diese durch eine Bluttransfusion behandelt werden muss. Es werden dann Erythrozyten-Konzentrate verabreicht, also ein Blutprodukt welches zum Großteil aus roten Blutkörperchen besteht, weil sich in diesen das Hämoglobin befindet. Muss die Anämie regelmäßig mit Transfusionen behandelt werden, besteht die Gefahr einer Eisenüberladung. Rote Blutkörperchen enthalten Eisen und setzen dieses bei ihrem Zerfall frei. Bei Transfusionen erhält der Körper somit auch eine große Menge davon, kann aber nur wenig speichern. Es kommt zu Ablagerungen des Eisens in Organen, wo es zu Schäden führen kann. Dem sollte bei häufigen Bluttransfusionen vorgesorgt werden, z.B. durch Eisenchelatoren.
Bluttransfusion bei Eisenmangel
Die Eisenmangelanämie ist eine der häufigsten Mangelerkrankungen der Welt. Ein Defizit an Eisen im Körper führt zu erniedrigten Hämoglobinwerten und damit zur Anämie. Häufigste Ursache für den Eisenverlust sind chronische Blutungen z.B. nach Op, Traumata, Blutungen aus dem Magen-Darm-Trakt oder Regelblutungen. In der Regel erfolgt die Therapie durch die orale Gabe von Eisenpräparaten und dem Stoppen der Blutungsquelle. Bluttransfusionen müssen normalerweise nicht gegeben werden. Es kann jedoch bei schweren Blutungen von Nöten sein.
Bluttransfusion bei Leukämie
Als Leukämie wird der Krebs der Vorläuferzellen unseres Blutes bezeichnet. Unabhängig davon, an welcher Form von Leukämie ein Mensch erkrankt, wird im Rahmen der Erkrankung die Blutbildung häufig so stark eingeschränkt, dass eine Bluttransfusion durchgeführt werden muss. Grund dafür ist meist das Einwandern der Krebszellen ins Knochenmark, wo unser Blut gebildet wird. Wächst der Krebs hier unkontrolliert, verdrängt und zerstört er die gesunden, blutbildenden Zellen und sorgt so für eine Blutarmut. Bei einigen Leukämieformen, wie beispielsweise der „chronsich lymphatischen Leukämie“ dauert es meist Monate oder Jahre, bis ein Mangel an roten Blutkörperchen, Blutplättchen oder Blutplasma entsteht. Bei anderen Formen hingegen kann es sehr schnell gehen: akute Leukämieformen können eine Bluttransfusion innerhalb von Tagen oder Wochen notwendig machen.
Lesen Sie mehr zu dem Thema: Leukämie
Bei Leukämien wird darüber hinaus häufig eine Chemotherapie notwendig. Die hierbei genutzten Medikamente zerstören schnell wachsende Zellen – dazu zählen neben den Krebszellen auch die gesunden Zellen des Knochenmarks, die das Blut bilden. Deshalb kann eine Bluttransfusion auch im Rahmen der Behandlung notwendig werden. Wann eine Transfusion durchgeführt werden muss und welche Blutbestandteile dabei nötig sind, wird im Krankenhaus anhand der Werten aus einer Blutentnahme entschieden.
Lesen Sie mehr zu dem Thema: Chemotherapie
Bluttransfusion bei Krebs
Anämie ist bei Krebspatienten keine seltene Begleiterscheinung. Vor allem Tumoren, die das Blut und blutbildende System betreffen, wie z.B. Leukämie, sind Ursachen hierfür. Aber auch andere Tumorarten können durch Befall des Knochenmarks, vermehrten Zerfall der roten Blutkörperchen oder auch Ausschüttung entzündungsfördernder Stoffe zur Anämie beitragen. Auch die Therapie einer Tumorerkrankung kann zu Blutarmut führen. Chemotherapie oder Bestrahlung sind aggressive Verfahren, die nicht spurlos am Körper vorbeigehen. Bluttransfusionen können den Krebs nicht heilen, aber den betroffenen Patienten bei den Symptomen der Anämie helfen und somit Lebensqualität zurückgeben. Aber auch hier bestehen Risiken. Eine Bluttransfusion ist eine Zusatzbelastung für das Immunsystem und bei sowieso schon immungeschwächten Krebspatienten kann so die Infektanfälligkeit steigen. Es muss also in jedem einzelnen Fall entschieden werden, ob eine Bluttransfusion für den Patienten sinnvoll ist oder nicht.
Bluttransfusion nach Chemotherapie
Eine Chemotherapie ist ein aggressives therapeutisches Verfahren, dass neben den Zellen eines Tumors auch gesunde Zellen abtötet. Es stellt somit also auch eine enorme Belastung für den Körper dar. Da sowohl durch die Tumorerkrankung als auch durch die Chemotherapie die Blutbildung beeinträchtigt werden kann und somit auch das Hämoglobin absinkt, kann es sowohl während als auch nach der Chemotherapie sinnvoll sein eine Bluttransfusion zu verabreichen. Die Transfusion heilt nicht sondern lindert lediglich die Symptome der Anämie. Besonders nach der Chemotherapie sollte das Ziel jedoch sein die körpereigenen Funktionen, wie die Blutbildung, wieder auf ein normales Level zu bringen. Man muss also individuell entscheiden, wie sinnvoll eine Bluttransfusion ist.
Bluttransfusion beim Neugeborenen
Eine Blutarmut beim Neugeborenen nennt sich fetale Anämie. Die Kinder kommen in diesem Fall häufig schon sehr blass auf die Welt. Ursache ist auch hier ein Mangel an Hämoglobin bzw. der roten Blutkörperchen. Ausgelöst wird dieser Mangel häufig von unterschiedlichen Rhesus-Faktoren bei Mutter und Kind, wodurch das Immunsystem der Mutter Antikörper gegen die Blutkörperchen des Kindes bildet. Eine Rhesus-Prophylaxe kann dies verhindern. In schweren Fällen ist auch hier eine Bluttransfusion notwendig. Diese kann auch schon im Mutterleib, mittels Nabelschnurbluttransfusion durchgeführt werden. Ein tödlicher Verlauf der fetalen Anämie ist heutzutage selten.
Dieser Artikel könnte SIe auch interessieren: Rhesusunverträglichkeit
Bluttransfusion nach einer Operation
Bluttransfusionen werden relativ häufig während oder nach großen OPs notwendig.
Grund dafür ist meist der Blutverlust während der Operation oder eine Nachblutung am operierten Körperteil. Da bei einer Blutung hauptsächlich rote Blutkörperchen verloren gehen, werden meist sogenannte „Erythrozytenkonzentrate“ – Konzentrate aus gespendeten roten Blutkörperchen – bei der Transfusion eingesetzt.
Vor großen Operationen, bei denen mit größeren Blutverlusten zu rechnen ist, werden in der Regel zur Sicherheit Blutkonserven im Vorfeld bereitgestellt. Aufgrund der Risiken durch eine Bluttransfusion wird jedoch zuerst versucht, das verlorene Blut mit salzhaltigen Flüssigkeiten (Infusionen genannt), zu ersetzen. Erst wenn der Blutverlust sehr groß ist, wird zu den Blutkonserven gegriffen. Ein wichtiger Entscheidungsfaktor ist dabei der Hämoglobinwert, der anzeigt, wieviel Blutfarbstoff sich noch im Blut befindet: sinkt er unter einen gewissen Grenzwert, müssen dem Patienten Erythrozytenkonzentrate gegeben werden.
Nach Operationen wird eine Bluttransfusion meist dann notwendig, wenn es innerhalb der Operationswunde blutet. Häufig fällt dies durch viel Blut im Verband oder in den Drainagen auf, und manchmal auch erst, wenn Symptome der Blutarmut, wie Blässe oder ein schneller Herzschlag auftreten.
Lesen Sie mehr zu dem Thema: Symptome einer Blutarmut
Wie lange dauert eine Bluttransfusion?
Die Dauer einer Bluttransfusion kann je nach benötigter Blutmenge, Vorerkrankungen des Patienten und Vorlieben des behandelnden Arztes unterschiedlich lang sein. Eine Blutkonserve enthält ca. 250 ml Flüssigkeit. Zu Beginn wird meist eine kleine Menge – ca. 20 ml – schnell transfundiert. Im Anschluss wird die Fließgeschwindigkeit niedriger gestellt, bis der ganze Inhalt ins Blut gelaufen ist. Dies dauert pro Konserve ungefähr 45 Minuten bis 1 Stunde. Da in der Regel zwei oder mehr Blutkonserven gegeben werden, dauert die Bluttransfusion selbst ca. 2 Stunden.
Soll das Blut ambulant gegeben werden – d.h. der Patient kommt ins Krankenhaus oder eine Arztpraxis, erhält die Bluttransfusion und geht danach wieder – müssen inkl. Vorbereitung und Überwachung nach der Gabe der Blutkonserven ca. 4 Stunden für 500 ml Blut eingeplant werden.
Eine Bluttransfusion kann bei Menschen mit Herzschwäche oder anderen, schweren Vorerkrankungen kurzzeitig zu einer Verschlechterung des Allgemeinzustandes führen, wenn sie zu schnell gegeben wird. Grund dafür ist die plötzlich hinzutretenden Blutmenge, die das Herz-Kreislaufsystem belasten kann.
Wie viel Blut wird transfundiert?
Bluttransfusionen werden in Form von Blutkonserven verabreicht. Eine Blutkonserve enthält ca. 300 ml an Erythrozytenkonzentrat. Wie viele Blutkonserven verabreicht werden hängt vom Hämoglobin-Wert des Patienten ab und auf welches Level man diesen erhöhen will. Man kann grob sagen, dass eine Blutkonserve den Hämoglobinwert um ca. 1 bis 1,5 g/dl steigern kann.
Was sind die Risiken einer Bluttransfusion?
Das Risiko für das Auftreten von ernsten Nebenwirkungen und Komplikationen während oder nach einer Bluttransfusion ist heutzutage aufgrund guter Kontrollsysteme und einer großen Erfahrung bei der Gabe von Blutprodukten sehr gering. Zu den häufigsten Nebenwirkungen gehören Fieber, allergische Reaktionen, die Verwechslung von Blutkonserven und ein dadurch entstehendes Zerfallen von Blutzellen, die Infektion mit Bakterien oder Viren und das Auftreten von Lungenwasser, dass die Atmung deutlich verschlechtern kann.
Leichtes Fieber entwickelt sich bei ca. 0,1% der Patienten und ist in der Regel ungefährlich. Allergische Reaktionen auf Bestandteile des Spenderbluts sind meistens schwach und kommen in ca. 0,5% der Fälle vor. Verwechslungen von Blutkonserven treten in Deutschland bei ca. einer von 40.000 Bluttransfusionen auf. Folge kann die sogenannte „hämolytische Transfusionsreaktion“ – also das Zerfallen von roten Blutkörperchen – sein. Hierbei können Symptome wie Fieber, Luftnot und Schmerzen in Rücken und Brust, und in seltenen Fällen sogar Kreislaufbeschwerden mit Blutungen und Organversagen auftreten.
Das Risiko, dass durch eine Transfusion auch Viren ins Blut des Empfängers gelangen, ist besonders für Hepatitis B, Hepatitis C und HIV relevant. Durch strikte Kontrollen werden diese Viren jedoch in weniger als einer von 1 Millionen Transfusionen übertragen. Ärzte versuchen, die genannten Risiken durch häufige Kontrollen des Patienten zu minimieren und das Auftreten von Nebenwirkungen schnell zu bemerken und zu behandeln. Dadurch kommt es extrem selten zu ernsten Folgen nach einer Transfusion.
Komplikationen bei einer Bluttransfusion
Komplikationen treten während oder nach einer Bluttransfusion nur sehr selten auf. Grund dafür ist, dass innerhalb der letzten Jahrzehnte immer bessere Kontrollsysteme entwickelt wurden, die Blutprodukte schon im Vorfeld sehr sicher machen. So konnten viele vor 30 Jahren noch häufig auftretenden Komplikationen auf ein Minimum reduziert werden.
Die heute am häufigsten auftretende, schwere Komplikation ist die „hämolytische Transfusionsreaktion“, die meist nach der Verwechslung von Blutkonserven eintritt. Nach der Transfusion einer falschen Blutgruppe sterben rote Blutkörperchen im Patienten und führen so zu Fieber, Luftnot, Übelkeit und Schmerzen, manchmal auch zu Organversagen und schweren Blutungen. Werden die Symptome rechtzeitig erkannt, kann die Erkrankung meist gut kontrolliert werden.
Sehr selten treten schwere Infektionen mit hohem Fieber, Blutdruckabfall und Organversagen aufgrund von mit Bakterien infizierten Blutkonserven auf. Eine weitere, ernstzunehmende Komplikation ist die sogenannte „akute Lungeninsuffizienz“, bei dem Flüssigkeit aufgrund ins Lungengewebe gelangt und so zu Atemnot führen kann.
Nebenwirkungen einer Bluttransfusion
Aufgrund von gesetzlichen Richtlinien und Untersuchungen sind schwere Nebenwirkungen und Komplikationen bei einer Bluttransfusion selten. So werden beim Spender nicht nur unterschiedliche Risikofaktoren abgefragt, das Blut wird auch auf verschiedene Krankheitserreger, wie HIV, Hepatitis B und Syphilis getestet. Zusätzlich wird natürlich die Blutgruppe bestimmt. Trotz dieser Vorsichtsmaßnahmen können Nebenwirkungen auftreten. Leichte Komplikationen, die trotz passender Blutgruppen vorkommen können, sind Übelkeit, Fieber und Schüttelfrost, die sich nach einiger Zeit von alleine wieder legen. Schwere Nebenwirkungen treten zum einen auf wenn die Blutgruppen von Spender und Empfänger nicht mit einander kompatibel sind. Es kommt zu einer Reaktion des Immunsystems des Empfängers auf die fremden Bestandteile des Bluts und somit zum anaphylaktischen Schock, Herz-Kreislaufkomplikationen und in manchen Fällen auch Nierenversagen. Diese Situation ist lebensgefährlich und bedarf sofortiger Behandlung. Eine weitere schwere Nebenwirkung kann auftreten wenn das Blut Krankheitserreger wie HIV oder Hepatitis B-Viren enthält, welche dann die Krankheit auch auf den Blutempfänger übertragen. Aufgrund von Tests auf diese Erreger ist die Chance auf eine Infektion durch Bluttransfusion in Deutschland sehr gering.
Was sind die Spätfolgen einer Bluttransfusion?
Nicht nur direkt nach Gabe des Fremdblutes kann es zu Nebenwirkungen und Komplikationen kommen, auch einige Zeit danach besteht ein Risiko für den Empfänger. Zum einen kann es sein, dass sich trotz Untersuchungen Krankheitserreger im Blut befinden, die später zu Erkrankungen führen. Besonders in weniger entwickelten Ländern ist dies eine Gefahr, da hier nicht immer alle wichtigen Tests durchgeführt werden. Erreger wie HIV oder der Hepatitis B-Virus können zu schweren Krankheiten führen und damit sogar lebensgefährlich werden. Da es in Deutschland strenge Auflagen und Gesetze für die Bluttransfusion gibt, ist dies hierzulande eine sehr seltene Komplikation. Eine weitere Spätfolge ist eine erhöhte Infektanfälligkeit. Bei einer Bluttransfusion wird dem Körper fremdes Gewebe zugeführt. Auch wenn die Blutgruppen kompatibel sind, wird es vom Immunsystem zunächst als körperfremd angesehen, dass stellt eine zusätzliche Belastung dar und somit steigt das Risiko für Infektionen. In seltenen Fällen kommt es bei einer Transfusion zur Bildung von Antikörpern gegen Bestandteile des Blutes. Bei einer späteren Transfusion kann es dann zu Überempfindlichkeitsreaktionen oder einer verminderten Wirksamkeit des Transfusion kommen.
Wie hoch ist das Risiko sich mit HIV zu infizieren?
Blutspender werden vor dem Spenden nach möglichen Risikofaktoren gefragt, welche die Wahrscheinlichkeit, dass das Blut mit Krankheitserregern infiziert ist erhöhen würden. Zusätzlich dazu wird das Blut auf verschiedene Erreger, wie z.B. HIV oder Hepatitis B, getestet. Trotzdem kann man eine mögliche Infektion nicht komplett ausschließen. Das Risiko sich bei einer Bluttransfusion mit HIV zu infizieren ist sehr gering und liegt bei schätzungsweise 1:16.000.000.
Zeugen Jehovas und Bluttransfusion
Zeugen Jehovas lehnen Bluttransfusionen meist ab. Grund dafür ist ihre Interpretation einiger Verse der Bibel. Auch in Notsituationen, in denen Spenderblut notwendig wäre, gilt eine Transfusion bei den Zeugen Jehovas als verboten. Ein Verstoß gegen diese Regel führt häufig zum Ausschluss aus der Gemeinde.
Weitere Informationen
Diese Informationen könnten Sie ebenfalls interessieren: